CONCEITO
As denúncias de abuso contra a criança têm sido frequentes e configuram grave problema de saúde pública. O tema é desconfortável para muitos médicos, seja pelo treinamento insuficiente, seja pelo desconhecimento das dimensões do problema. Uma das formas mais comuns de violência contra a criança é o abuso físico. Como órgão mais exposto e extenso, a pele é o alvo mais sujeito aos maus-tratos. Equimoses e queimaduras são os sinais mais visíveis.
Crianças de todas as idades podem apresentar ao pronto-socorro lesões resultantes de abuso, mas os bebês estão em maior risco de sofrer lesões graves ou fatais. Vítimas de abuso físico podem apresentar lesões em qualquer sistema do corpo, mas lesões cutâneas e fraturas são as lesões mais comuns pelas quais as vítimas de abuso físico são levadas para atendimento. Lesão cerebral traumática (TBI) também é comum entre jovens vítimas de abuso físico e é a principal causa de morbidade e mortalidade nessa população. Lesões intra-abdominais são raras, mas são a segunda principal causa de morbidade e mortalidade decorrente de abuso físico.
A violência contra crianças e adolescentes envolve qualquer ato ou omissão que prejudique seu desenvolvimento.
A triagem de crianças com suspeita de lesões abusivas é semelhante à de crianças com lesões acidentais e depende da gravidade e do tipo de lesão. A gravidade da condição clínica da criança pode ser inicialmente subestimada porque o histórico fornecido na triagem muitas vezes é falso ou incompleto.
Médicos (pediatras, clínicos-gerais e dermatologistas) costumam ser os primeiros profissionais a observar e reconhecer sinais de lesões não acidentais ou intencionais.
Estima-se que dez por cento das crianças e adolescentes que chegam a um serviço de emergência em saúde sofrem maus-tratos, a grande maioria intradomiciliares, ocultos e repetitivos. Levando-se em conta ainda os "acidentes" devidos à negligência ou a falta de cuidados mínimos, essa porcentagem seria muitas vezes maior.
O abuso infantil:
- não é um fato recente
- é um problema grave, e suas consequências são de grandes proporções
- sequelas que podem se manifestar em curto, médio ou longo prazo sendo impactos pessoais imediatos (letais e não letais) como danos posteriores, na vida adulta
- ocorre:
- em todos os países do mundo,
- em diferentes situações,
- sob variadas formas,
- em todas as classes sociais
- nas mais diversas culturas
Crianças sofrem maus-tratos dentro de seus próprios lares, sendo esta a agressão menos visível, porém a mais devastadora.
FATORES DE RISCO
Mais da metade dos casos de maus-tratos ocorrem contra crianças com menos de 9 anos, sendo os pais os principais agressores.
POBREZA- UM FATOR DE RISCO?
A pobreza é considerada um fator de risco - os maus-tratos contra crianças de famílias pobres são mais facilmente detectados pelo maior contato com assistentes sociais e outros profissionais que conhecem as manifestações de um abuso infantil.
O abuso de crianças em famílias abastadas pode permanecer “escondido” pois a suspeita de maus-tratos é menor; além disso, esses pais têm mais condições de se protegerem da detecção e das consequências jurídicas.
PERFIL DO AGRESSOR:
- História pregressa de maus-tratos
- Falta de confiança nos outros
- Capacidade limitada de lidar com estresse, frustração e raiva
- Insegurança, ansiedade, baixa auto-estima
- Pais de pouca idade, imaturos, mãe adolescente, pais solteiros
- Gravidez não desejada
- Histórico de alcoolismo e/ou drogas
- Desemprego
- Portador de distúrbios psicológicos ou doenças psiquiátrica
- Discórdia familiar, família substituta ou separação do casal
- Membro de culto ou seita.
PERFIL DE VÍTIMA:
- Menor de três anos
- Gemelar
- Criança não planejada ou não desejada
- Adotada ou sob guarda
- Filho de criação ou de relação anterior
- Criança “diferente”
- Prematura ou baixo peso ao nascer
- Portadora de doença crônica ou deficiência
- Criança “difícil” ou em “fase difícil do desenvolvimento”
- Hiperativa ou apática
- Com distúrbio do sono, fala ou alimentação.
TIPOS DE VIOLÊNCIA E QUADRO CLÍNICO
- VIOLÊNCIA FISICA
- VIOLÊNCIA PSICOLÓGICA OU EMOCIONAL
- VIOLÊNCIA SEXUAL
- NEGLIGÊNCIA
1. VIOLÊNCIA FISICA
DEFINIÇÃO: uso intencional da força física infligida a uma criança ou adolescente por seus pais, responsáveis, familiares ou pessoas próximas, com o objetivo de ferir, lesar ou matar a vítima, deixando ou não marcas evidentes em seu corpo
Quais das lesões descritas abaixo tem a suspeita mais consistente com violência contra a criança?
A. quaisquer manchas arroxeadas na pele;
B. marcas da queimadura irregulares;
C. queimaduras das dobras de cotovelo, pescoço, axilas e região inguinal;
D. arranhões, lacerações ou hematomas que atingem a parte da frente e descoberta do corpo;
E. fraturas de crânio em bebês no quinto ou sexto mêsOBJETIVO PRETENDIDO: punir ou “educar”.
Abaixo de 9 meses de idade, as lesões na pele consideradas "comuns" são as leves escoriações na face. Qualquer outras lesões encontradas podem seer consideradas suspeitas.
Na infância (acima dos 9 meses de idade) e na adolescência atividades rotineiras (brincadeiras, jogos, desatenção) são bastante comuns e podem resultar em arranhões, cortes, equimoses e hematomas. No entanto, as lesões são geralmente pequenas, sem configuração específica e estão localizadas principalmente na parte anterior do corpo
Quando suspeitamos de lesões intencionais?
- História incompatível com a lesão e/ou contraditória e/ou não digna de crédito;
- História ou exame físico demonstrando sinais de lesões frequentes, ditas acidentais
- Muito tempo decorrido entre o ferimento e a procura de atendimento médico e/ou grau de preocupação inapropriado
- “Acidentes” sem testemunhas ou atribuídos aos irmãos ou a terceiros;
- Lesões ou fraturas múltiplas e/ou de diferentes idades e/ou incompatíveis com a idade ou com o desenvolvimento psicomotor da criança;
- Lesões que envolvem partes usualmente cobertas do corpo;
- Lesões específicas sugestivas de abuso
- Fraturas “especiais”
- próximas às articulações
- com traços oblíquos ou em espiral
- de arcos costais
- de escápula
- de esterno
- bilateral de clavícula
- de coluna vertebral
- de mandíbula.
ACHADOS NA HISTÓRIA QUE PODEM SUGERIR ABUSO FÍSICO
- Nenhum histórico de trauma fornecido para explicar a lesão
- O histórico é inconsistente com a lesão
- O histórico é inconsistente com a idade de desenvolvimento da criança
- O histórico muda com o tempo
- Histórico de esforços de ressuscitação por irmãos ou em casa causando lesões
- Históricos conflitantes fornecidos por diferentes cuidadores
- Atraso inexplicado ou inesperado na busca por atendimento
Lesões que não são compatíveis com a idade ou com o desenvolvimento psicomotor da criança.
Ex.: relato de quedas de bebês abaixo de quatro meses, seja de berço, cama, carrinho ou escadas, pois eles ainda não têm capacidade de movimentos como de rolar ou se arrastar. Da mesma forma, fratura de perna em crianças abaixo de 1 ano a 1 ano e meio, que não andam.
Lesões que não se justificam pelo acidente relatado.
Ex.: fraturas de crânio bilaterais em relato de quedas de berço, cama ou cadeiras altas, em que seria impossível o choque intenso em duas laterais do corpo ao mesmo tempo.
Lesões em várias partes do corpo, ou lesões bilaterais.
Ex.: lesões como equimoses, hematomas, arranhões, lacerações em várias partes do corpo só se justificam em quedas de escada, quedas de automóvel em movimento, em que a criança ou o adolescente caem e rolam em grande velocidade. A constatação de lesões nos dois lados do corpo, em cabeça e outras regiões, na frente do corpo e também na parte posterior, afastadas as causas acima, é fortemente indicativa de agressão.
Lesões que envolvem partes usualmente cobertas do corpo
Áreas laterais do corpo, grandes extensões de dorso, pescoço, região interna de coxa, genitália. Essas são partes naturalmente protegidas pelas roupas e que podem ser atingidas em raras situações, como quedas de bicicleta, cavalo e acidentes de trânsito. Acidentes domésticos dificilmente atingiriam essas partes do corpo, e é necessária uma boa descrição do mecanismo de lesão pelo motivo relatado para que se justifique como “acidental” o que provocou essas lesões.
Lesões em estágios diferentes de cicatrização ou cura.
Ex.: a constatação de hematomas (manchas arroxeadas) ou fraturas em diferentes estágios de evolução é patognomônico (característico) de maus-tratos sucessivos e repetitivos.<
História de múltiplos acidentes, com necessidade de tratamentos hospitalares, ou história de outras hospitalizações por “traumas acidentais”.
Ex.: a criança que se apresenta na escola com lesões que se repetem em semanas seguintes, ou que, no prontuário médico, tem histórico de outros atendimentos por “acidentes”. Nesses casos há que se afastar o diagnóstico de deficiência visual ou auditiva, ou insensibilidade congênita à dor.
Inexplicável atraso entre o “acidente” e a procura de tratamento médico.
A falta de procura de tratamento em caso de lesões moderadas ou graves é, no mínimo, sinal importante de negligência. No caso de agressões intencionais, é bastante comum que os responsáveis pela agressão impeçam o encaminhamento da criança ou do adolescente para tratamento, com medo de serem descobertos. Algumas vezes, procuram algum tipo de tratamento nas farmácias ou em “curandeiras”, agravando ainda mais o quadro geral. Ex.: não é raro encontrar no exame físico da criança trazida por outras queixas, lesões ou cicatrizes que demonstrem as agressões sofridas.
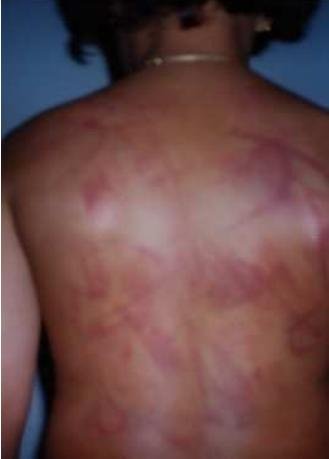
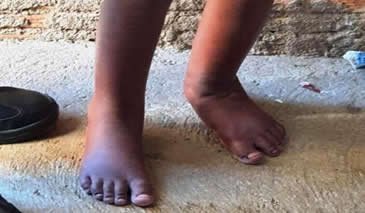
O local do corpo mais atingido é a pele, aonde encontram-se:
- arranhões
- lacerações
- equimoses
- hematomas
- queimaduras
Cerca 92% das vítimas de violência física apresentam lesões de partes moles.
Lacerações são lesões que levam à descontinuidade da pele, de gravidade diretamente proporcional à violência do agente agressor.
Hematomas são manchas que podem ir desde o roxo avermelhado até o roxo escuro e que, na evolução, com o passar dos dias, vão se tornando esverdeadas e amarronzadas (6 dias), passando para o amarelo até desaparecer, em 7 a 15 dias. São provocadas por batidas fortes na pele, que rompem vasos sangüíneos e fazem com que haja derramamento de sangue sob a pele. As manchas e lesões de menor espessura e gravidade chamam-se equimoses, e as que fazem uma coleção de sangue denominam-se hematomas. Sempre indicam um trauma físico, havendo a necessidade de diferenciar se esse foi realmente “acidental” ou intencional.
Algumas doenças como hemofilia, púrpura, leucemia ou doenças mentais com quadro de auto-agressão podem se manifestar pelo aparecimento de manchas arroxeadas na pele, mas vêm acompanhadas de outros sintomas ou história familiar da doença, sendo necessária a avaliação médica para diagnóstico.
Algumas características de aspecto e localização no corpo podem auxiliar nessa diferenciação.
Hematomas abusivos:
- Hematomas em bebês jovens e não móveis sem histórico verificável de trauma
- Hematomas em áreas de tecido mole na orelha, pescoço, rosto, abdome, nádegas, costas, mãos, pés, genitais
- Hematomas com padrões, aglomerados de hematomas
- Marcas de laço
Lesões circulares que compreendem equimoses, por sucção, ou incluem pequenas lacerações com o formato de arcada dentária - mordidas ou “chupões”.
CUIDADO! Em crianças até os quatro anos, as mordidas são comuns como forma de agressão entre as próprias crianças, sendo o tamanho da mordida proporcional à arcada dentária da criança.
LESÕES SUSPEITAS:
- uma ou mais lesões caracterizadas por marcas dos dentes e o arroxeado interno (equimose) = forte pressão de sucção por tempo prolongado
- tamanho de arcada dentária de adulto
- em região de mamas ou parte interna de coxas, deve-se pesquisar o abuso sexual.
Simetricamente, é para lembrar sempre que existe o comprometimento oral, envolvendo lábios, gengivas, bochechas, língua e dentes.
É uma região bastante atingida nos acidentes não intencionais, nos primeiros anos de vida, quando a marcha ainda não está bem estabelecida e as quedas são freqüentes, sem que a criança saiba proteger o seu rosto.
Porém, traumatismos que envolvem outras regiões da face, se acompanhados ou caracterizados por equimoses, fraturas dentárias, deslocamentos ou perda de dentes, principalmente em maiores de 3 anos, devem lembrar a possibilidade de maus-tratos.
LESÕES
Lesões que lembram objetos, como fios, cintos, fivelas, mãos, dedos, “nós dos dedos”, sola de chinelo ou sapato
Lesões circulares em pescoço, punhos ou tornozelos são indícios de tentativa de enforcamento ou de que essa criança está sendo mantida amarrada.
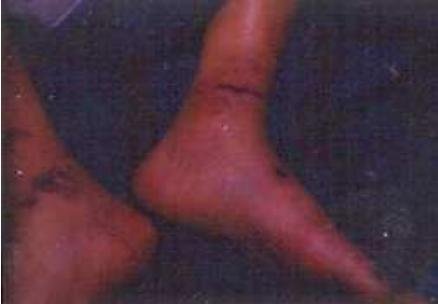
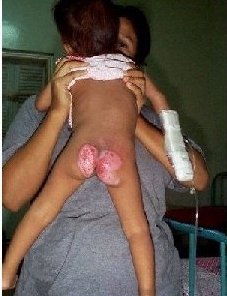
QUEIMADURAS
Algumas características das queimaduras podem levar à forte suspeita de maus-tratos. De modo normal é comum a procura imediata por atendimento médico, e o relato do acidente é coerente. A pessoa que sofre uma queimadura acidental reage imediatamente, afastando a parte do corpo afetada do agente causador. Dessa forma, as marcas da queimadura assumem características irregulares.
As seguintes lesões levantam suspeita de maus tratos:
Queimaduras em luva, ou meia, ou que envolvem todo o membro com limites bem definidos - linha regular até onde esse membro foi mergulhado no líquido quente -são características de maus-tratos.
Queimaduras em região genital e de nádegas. Essas queimaduras intencionais são mais comuns em bebês e crianças que ainda não controlam o esfíncter e são usadas como forma doentia de castigo pelo fato de molharem ou sujarem suas roupas com urina ou fezes.
Queimaduras por líquidos quentes jogados contra a criança ou o adolescente.
Usualmente, quando um líquido quente cai sobre o corpo, ele causa uma lesão mais intensa no local de primeiro contato e, se a criança ou o adolescente estiverem em pé, vai escorrer pela pele, diminuindo a intensidade da queimadura progressivamente.
As queimaduras intencionais produzidas pelo líquido quente jogado na criança ou no adolescente, vão provocar várias áreas de lesões com a mesma intensidade, principalmente em parte lateral de face e posterior de ombro.
Além disto, as queimaduras provocadas por líquidos quentes derramados, álcool ou outros líquidos inflamáveis, não atingem as áreas de flexão do corpo, como dobras de cotovelo, pescoço, axilas e região inguinal. Se essas regiões estiverem comprometidas por queimadura, deve-se verificar se o mecanismo que a provocou conseguiria atingir essas áreas do corpo.
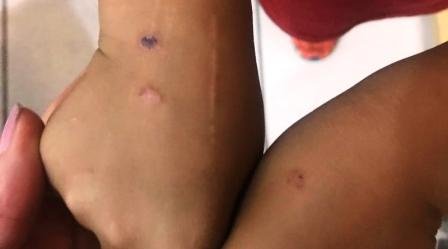
Queimaduras com forma de objetos, como ferro de passar roupa, ponta de cigarro, lâminas de faca, marcas redondas como fundo de frigideiras ou panelas, bulbo de lâmpadas, garfos ou outros metais aquecidos devem sempre exigir o diagnóstico diferencial com maus-tratos.
Queimaduras abusivas por escaldamento:
- Queimaduras de cigarro (0,5–1,0 cm, queimadura bem delimitada e redonda que forma uma cicatriz com centro hipopigmentado)
- Queimaduras com padrões e histórico inadequado
- Queimaduras de imersão com padrão de meia ou luva
- Múltiplas áreas distintas de queimaduras
- Queimaduras envolvendo o períneo ou genitais em crianças menores de 2 anos de idade.
Queimadura de contato abusiva:
- Frequentemente claramente demarcada e padronizada
- Múltiplas queimaduras
- Pode estar localizada no tronco, extremidades e dorso das mãos
FRATURAS
A segunda lesão mais comum e as manifestações radiológicas mais comuns no casos de abuso infantil. As fraturas com lesões intracranianas são as de maior gravidade, sendo as principais causas de morbidade e mortalidade
Não há padrão específico, mas existem fraturas que são sugestivas de maus-tratos, pela localização ou morfologia.
Para suspeitas de abuso fisico
- até os 2 anos de idade é obrigatória a investigação radiológica completa do esqueleto.
- acima dessa faixa etária, deve-se realizar radiografia seletiva
A hemorragia retiniana com edema cerebral e/ou hematoma subdural sem outros sinais de trauma deve ser interpretada como abuso, até que se prove o contrário.
Na mesma, uma criança ou um adolescente que apresenta uma freqüência aumentada de “acidentes” que provocam fraturas ou necessidade de imobilização de membros (gesso, por exemplo) ou algumas características dessas lesões que podem levantar a suspeita de maus-tratos.
Uma avaliação cuidadosa do caso, porém, é exigida.
Quais seriam as fraturas "suspeitas"?
- fraturas em diferentes estágios de cura (diagnóstico por meio de raio X)
- criança freqüentemente levada à tratamento de fraturas ou entorses, permanecendo com gesso ou outras imobilizações várias vezes no ano.
- luxações dos dois ombros, principalmente em crianças abaixo de 7 anos (sacudida violenta da criança, sustentada pelos braços).
- fraturas de membros inferiores em crianças que não andam
- fraturas que não podem ser explicadas pela fase de desenvolvimento motor da criança (por exemplo, fraturas de membros superiores em bebês de menos de quatro meses)
- fraturas de costela ou de coluna vertebral em menores de 2 anos (criança agarrada ou sacudida)
- fraturas de costela ou de coluna vertebral múltiplas e simétricas (pancadas diretas sobre o tórax)
- fraturas de crânio bilaterais, difíceis de serem explicadas por quedas ou acidentes comuns (criança jogada contra a parede ou agredida várias vezes)
- fraturas de mandíbula (queixo), lesões no rosto e/ou dentárias (agressões por socos ou tapas violentos a crianças maiores ou adolescentes)
A SÍNDROME DE BEBÊ SACUDIDO
As lesões mais graves encontradas no abuso infantil são as lesões intracranianas
Essas agressões normalmente acontecem em formas repetidas e sabe-se já que 80% das crianças que sofreram agressões envolvendo região encefálica, podem apresentar seqüelas incluindo-se a deficiência mental
São a maior causa de morbidade (seqüelas) e mortalidade e são frequentemente associadas com outros tipos de abuso, na síndrome da criança espancada.
O diagnóstico precoce da diminuição de vínculo familiar e dos sinais de alerta para o abuso da criança e do adolescente, possibilita a intervenção a tempo de se proteger e garantir a integridade física e mental da criança.
A Síndrome do Bebê Sacudido - “Shake Baby” é uma das formas mais graves de lesão cerebral. Assim como o próprio nome indica são sacudidas violentas da criança com até dois anos de vida.
Essas sacudidas geram inércias de aceleração, desaceleração e rotação o que faz que a massa encefálica do bebê se movimente bruscamente, com velocidades diferentes, dependentes de sua estrutura e fixação. Não há, em princípio, fratura da calota craniana, mas essa prática causa hemorragias, contusões, edema de sistema nervoso central e hemorragia de retina.
Os sintomas agudos podem ser representados pela:
- alterações do nível de consciência
- irritabilidade
- sonolência
- convulsões
- déficits motores (paralisias)
- problemas respiratórios
- hipoventilação
- coma
- morte
Caso nada seja feito para evitar a continuidade do abuso, novas agressões levam, finalmente, a criança agredida à morte ou deixam seqüelas definitivas.
Abaixo de 2 anos pode ser encontrada a seqüela mais comum de abuso: o hematoma subdural, que, na verdade, é um sangramento nas membranas que envolvem o cérebro.
AGRESSÕES ABDOMINAIS
São mais comuns em crianças maiores, por agressão com as mãos (socos) ou com os pés, sendo os órgãos intra-abdominais colocados em quarto lugar em freqüência de lesões intencionais.. Esse tipo de agressão pode provocar hematomas (sangramentos) em paredes do intestino, como duodeno e jejuno de pâncreas ou ruptura de fígado ou baço, colocando em risco de vida essa criança ou adolescente.
LESÕES OCULARES
Hematomas (manchas roxas) nas duas regiões de órbita (ao redor dos olhos), com ou sem lesão ocular, só se podem justificar em crianças com grandes traumatismos de face, como os causados em acidentes de trânsito, usualmente, há o comprometimento de outras regiões da face.
O trauma da região dos olhos é sempre unilateral em crianças de 2 a 3 anos, quando se batem em cantos de mesas ou balcões, portanto - lesões oculares e/ou palpebrais bilaterais devem levar à suspeita de maus-tratos
SÍNDROME DE MÜNCHAUSEN POR PROCURAÇÃO
(Transtorno Factício imposto a outro)
É uma mistura de abuso psicológico e físico. As agressões diretas são desencadeadas pela criação da necessidade de procedimentos médicos de procura diagnóstica e tratamento.
Os responsáveis habitualmente a mãe, que possui algum distúrbio de comportamento, relata sinais ou sintomas que caracterizam doenças em seus filhos. Isto resuta em exigência da execução de uma série de exames e investigações extremamente penosas para a criança.
Essas pessoas chegam até a falsificar o material colhido para exames ou provocar sinais na criança que induzam o médico a tratamentos desnecessários ou exames cada vez mais complexos
Isso geralmente traz um prejuízo crescente da integridade física e psíquica da criança ou do adolescente.
São casos que podem se apresentar em vários níveis de gravidade, mas que chegam a levar à morte muitas crianças.
É um diagnóstico bem complexo que ode implicar mutas consequências negativas sobre op médico e sobre o cuidador, por isso, o caso precisa ser bem documentado e comprovado.
Mas, na verdade, QUANDO é que a gente suspeita de Munchausen?
E.S.R.C., 4 meses, feminina, branca, trazida pela mãe por febre, tremores e cianose, sem outros sintomas associados. Na emergência apresentou alterados TA 133/32 mmHg e hemoglicotestes (370/354 mg/dl).
Exame físico normal.
Exames laboratoriais: EQU normal, Urocultura: E.Coli > 100.000 UFC, usado cefuroxima. Internada, permaneceram picos hipertensivos. Realizou TC de Crânio, Eletroencefalograma, ecocardiograma, ecodoppler de artérias urinárias, todos sem alterações. Fornecida alta com retorno ambulatorial. Após 19 dias, retorna à emergência por vômitos e cianose perioral. Exame físico inalterado. Hemoglicoteste 457 mg/dl, EQU com glicosúria e acidúria, lactato 6,9, e cetonemia negativa.
Tratada para acidose metabólica, e investigada para hipertensão secundária. Durante prolongada internação, a paciente foi avaliada pela nefrologia e endocrinologia, sendo todos os exames laboratoriais e de imagem normais. A mãe da paciente em nenhum momento foi para casa ou questionou alta. Sempre conivente com procedimentos invasivos, sem demonstrar sofrimento ou preocupação. Avaliada pela assistente social e pela psiquiatria enquanto aguardava exame toxicológico que evidenciou benzodiazepínicos na urina, sendo esta medicação jamais prescrita à paciente. (4)
Existe um perfil que inclui as seguintes:
- Primeiro, obviamente, há incompatibilidade entre os achados de exame físico pelo médico e as queixas dos responsáveis e também entre os sinais e sintomas relatados com os exames laboratoriais.
- Sempre é a mesma pessoa que percebe os sinais e os sintomas, cuja gravidade acareta preocupação exagerada
- Insistência quanto a doença recidivante (que se repete), diagnóstico obscuro, que não responde ao tratamento habitual gravidade do caso e solicitação de novas investigações, com persistente Insatisfação quanto aos tratamentos oferecidos.Mãe que se mostra sempre exageradamente preocupada com a saúde do filho e necessita comentar seus esforços em prol dele.
- Melhora geral da criança ou do adolescente quando mantidos afastados do responsável (em casos de internamentos, por exemplo).
- Criança ou adolescente que a mãe (geralmente) apresenta como pessoas extremamente doentes, de saúde difícil, que lhe trazem muito trabalho e preocupação.
- A criança assume o papel do doente incurável e em risco de vida constante através dum comportamento conformado ou até mesmo apático diante das investigações e limitações impostas. Várias atividades de lazer da criança são proibidas com a desculpa de protegê-la do agravamento da “doença”.
INTOXICAÇÕES E ENVENENAMENTOS INTENCIONAIS
Diversos tipos de medicação (analgésicos ou calmantes) e até mesmo ao álcool são utilizados em alguns lares pelos pais, responsáveis ou cuidadores, misturados a outros alimentos em suas mamadeiras, com o propósito de mantê-la quietas ou fazê-las dormir ou para que não dêem trabalho. Obviamente, na dependência da dosagem, mantêm a criança em estado crônico de torpor ou sonolência. Isso impede a alimentação adequada, bloqueando seu desenvolvimento psicomotor, podendo levar até à morte.
O uso crônico de álcool em crianças, leva a perturbação digestiva, com má absorção do alimento, desnutrição e anemia. Pode evoluir para hepatite química e cirrose.
São descritos em pediatria casos - de difícil diagnóstico - de violência contra a criança e adolescente aonde as intoxicações ou envenenamentos foram usadas como forma de causar dor e até mesmo a morte
Crianças trazidas aos serviços de emergência com o relato de ingestão acidental de produtos tóxicos tem que ser sempre sujeito á investigação suplimentar.
Na maioria dos casos de ingestão acidental de substâncias tóxicas, os responsáveis ou estão presentes no momento do acidente ou descobrem o fato logo após, procurando atendimento médico imediatamente. Casos de morte por ingestão acidental de produtos tóxicos costumam ser raros - especialmente se o gosto não for agradável, e a criança com freqüência, mostra para os responsáveis o que colocou na boca.
Sintomas vagos, que não se enquadram ou justificam por doenças habituais podem levantar suspeita de envenenamento não-acidental.
Nas tentativas de envenenamento, os agentes utilizados são os mais variados, indo desde os venenos de ratos, facilmente adquiridos em qualquer supermercado, aos inseticidas, produtos de limpeza, drogas, como álcool e cocaína, medicamentos e outros.
Deve se suspeitar de tentativa de envenenamento sempre que se estiver frente a:
- Criança trazida pelos responsáveis com queixa de envenenamento acidental, mas com relato do acidente confuso e discordante entre os pais.
- Criança trazida para atendimento após muito tempo do envenenamento dito como “acidental” , sem demonstração de preocupação dos responsáveis pelo tempo perdido para tratamento.
- Criança com sintomas crônicos de “doença desconhecida”, sem diagnóstico, caracterizando a Síndrome de Munchausen por Procuração, provocada por envenenamento crônico.
- Caso de origem obscura e sintomas complexos, que envolve comprometimento de sistema nervoso central, ou dos mecanismos de coagulação, ou quadro exuberante de distúrbio digestivo, sem que se possa enquadrá-los em doença conhecida. Nestes casos, os exames laboratoriais e toxicológicos dão o diagnóstico do agente causal, sendo a investigação da possibilidade de negligência ou de envenenamento intencional sempre necessária.
A avaliação clínica inicial de uma criança com possíveis lesões abusivas não difere da abordagem para uma criança com lesões acidentais semelhantes.
Após a criança ser estabilizada, uma avaliação adicional é necessária para determinar o nível de preocupação com abuso e orientar os próximos passos para garantir a segurança da criança. Distinguir lesões abusivas de lesões acidentais no pronto-socorro pode ser difícil, pois há poucas lesões isoladas patognomônicas de abuso e existe sobreposição no espectro de lesões resultantes de trauma acidental e abusivo.
No entanto, achados na história e no exame físico podem ajudar a identificar casos preocupantes de abuso que justificam uma avaliação mais aprofundada. Deve-se realizar uma história completa, incluindo história de trauma, história de desenvolvimento, histórico médico passado e histórico social. Um exame físico completo, incluindo revisão dos sinais vitais, exame minucioso da pele, exame intraoral e exame neurológico, deve ser realizado além da avaliação da lesão apresentada. Se disponível, deve-se realizar a documentação fotográfica com um padrão de tamanho ou régua para achados cutâneos.
2. VIOLÊNCIA PSICOLÓGICA
AGRESSÃO PSICOLÓGICA E BULYING
AGRESSÃO PSICOLÓGICA
É a forma de maus-tratos mais difícil de ser conceituada e diagnosticada.
Neste caso. quem pratica os atos de agressão são os pais ou responsáveis - constando em:
- ofensas verbais constantes
- humilhações
- hostilidade
- culpabilização
- rejeição
- indiferença
Isso resulta do despreparo dos pais para a responsabilidade com os filhos, que acham que ameaças, humilhações ou desrespeito são formas de educar. O psiquismo e desenvolvimento emocional é acometido por danos muitas vezes irreparáveis.
Quando o despreparo é ultraspassado os agressores passam a
- rejeitar o filho, por meio de ameaças graves e constantes
- praticar punições morais exageradas
- depreciar o modo de agir ou pensar
- praticar humilhações freqüentes
- tratar a criança ou adolescente como de “minus valia”
- limitam o acesso ao convívio familiar, escolar e social
- impõem responsabilidades excessivas para a idade,
- usam da criança ou do adolescente como intermediário em conflitos entre os pais
A agressão psicológica costuma estar associada ás outras formas de agressão
Sinais mais comuns encontrados em crianças e adolescentes que sofrem agressão psicológica:
- Comportamentos extremos de apatia ou agressividade, isolamento, destrutividade e auto-destrutividade (roer unhas compulsivamente, ansiedade constante, tentativa de suicídio, como exemplos)
- Baixa auto-estima e autoconfiança
- Irritabilidade ou choro sem causa aparente
- Afecções de pele freqüentes, sem causa aparente
- Obesidade ou distúrbios alimentares
- Enurese noturna
- Dificuldades na fala, gagueira
BULLYING
Definição: todas as formas de atitudes agressivas, intencionais e repetidas que ocorrem sem motivação evidente, adotadas por um ou mais agressores contra uma ou mais vítimas, sendo executadas dentro de uma relação desigual de poder com objetivo de dominação.
Ambiente: escolas, universidades, famílias, vizinhança e locais de trabalho. Geralmente ocorre nas escolas e as categorias de idade são de alunos com idades entre 11 e 13 anos.
O bullying e envolve três categorias de participantes, com a especificação que o papel adotado pode mudar de acordo com as circunstâncias:
- vítimas
- agressores
- testemunhas
O bullying pode ser classificado em três categorias:
- Bullying direto: compreende os apelidos, agressões físicas, ameaças, roubos, ofensas verbais ou expressões e gestos que causam constrangimentos nas vítimas. Praticado mais pelos meninos.
- Bullying indireto: compreende atitudes de indiferença, isolamento, difamação e negação aos desejos. Praticado mais pelas meninas.
- Cyberbullying: de surgimento recente pela proliferação das tecnologias de comunicação eletrônica. Ele extrapola, em muito, os muros das escolas. Ocorre a qualquer hora do dia e em qualquer lugar. A propagação das difamações é instantânea, e o efeito multiplicador do sofrimento das vítimas é imensurável através de:
- envio de mensagens de texto ofensivas,
- divulgação de boatos ou mentiras por e-mail ou em redes sociais,
- criação de sites, vídeos e perfis de mídia social com o objetivo de constranger, humilhar ou zombar dos outros.
Raramente as crianças ou as adolescentes revelam a situação espontaneamente.
Indícios de bullying podem ser sugeridos por:
- relatos de medo ou resistência em ir à escola,
- demonstrações de tristeza ou insegurança por estar na escola
- mau rendimento escolar
- isolamento
- manifestações de baixa autoestima
- “perda” frequente de objetos e dinheiro
São encontrados também sintomas como
- enurese noturna
- alterações do sono
- cefaleia
- dor epigástrica
- anorexia e/ou bulimia
- ansiedade e depressão
- em casos extremos, tentativas de suicídio
Perfil de vítimas de bullying:
- Passivas e pouco sociáveis;
- Sofrem caladas por vergonha de se exporem ou por medo de represálias dos seus agressores;
- Têm poucos amigos e a autoestima comprometida;
- Acreditam serem merecedores das agressões
- Tornam-se reféns do medo;
- Apresentam insegurança, raiva, pensamentos de vingança e de suicídio, além de outras reações que impedem o bom desenvolvimento escolar;
- No contexto familiar são observados proteção excessiva e tratamento infantilizado.
Características dos agressores:
Geralmente são jovens “populares” e, normalmente, trazem consigo um grupo de seguidores;
Apresentam alguns fatores individuais que influenciam no comportamento agressivo
- hiperatividade
- impulsividade
- distúrbios comportamentais
- problemas de atenção
- baixa inteligência
- desempenho escolar deficiente
- famílias:
- geralmente desestruturadas
- falham na elaboração dos limites
- possuem história de maus-tratos
- relacionamento afetivo pobre
A maioria dos alunos está no grupo das testemunhas, não agridem nem são vitimados, mas se calam por medo ou por não saberem como agir. Esse silêncio reforça o comportamento violento do agressor.
A única maneira de se combater o bullying na escola é com a cooperação de todos os envolvidos: professores, funcionários, alunos e pais.
3. ABUSO, AGRESSÃO, OU VIOLÊNCIA SEXUAL
Desde o início precisa ser esclarecido que, neste tipo de agressão em menores de 14 anos a violência é sempre presumida.
O agressor pode ser um adulto ou adolescente mais velho que usa a criança ou o adolescente para gratificação sexual, através de:
- carícias
- manipulação de genitália, mama ou ânus
- exploração sexual
- “voyeurismo”
- pornografia
- exibicionismo
- ato sexual, com ou sem penetração
Abuso sexual - é considerado quando o abuso é praticado por adulto responsável pela criança ou pelo adolescente
Agressão sexual - é considerado quando o agressor é desconhecido ou não mantém com a criança ou adolescente, laços de parentesco ou subordinação
“Incesto”, em que existe um laço familiar entre a vítima e o agressor
“Estupro” é definido pela penetração vaginal com uso de violência ou grave ameaça, sendo que, em menores de 14 anos, essa violência é presumida.
“Atentado Violento ao Pudor” é definido como a obrigação de alguém a praticar atos libidinosos, sem penetração vaginal, utilizando violência ou grave ameaça, sendo também presumida quando em menores de 14 anos. No abuso sexual da criança e do adolescente, o ato libidinoso é o mais freqüente, em que, por meio de ameaças à vítima ou a algum membro de sua família, comumente à mãe, o agressor obriga a vítima a praticar atos sexuais, constantemente incluindo penetração anal tanto no sexo feminino (mais freqüente), como no masculino.
SINAIS DE ALERTA PARA O ABUSO SEXUAL/AGRESSÃO SEXUAL
LESÕES EM REGIÃO GENITAL
Poucos mecanismos de lesão podem atingir a região genital, que é naturalmente protegida por sua localização.
Podem sugerir o abuso sexual:
- hematomas ou lacerações em região próxima ou em área genital, como em grandes lábios, vulva, vagina, região escrotal ou anal, devem ser sempre investigadas pela possibilidade de abuso sexual, tanto em meninas como em meninos.
- dilatação anal ou uretral - geralmente é diagnóstico, mas precisa de avaliação do especialista
- rompimento de hímen - geralmente é diagnóstico, mas precisa de avaliação do especialista
- doenças sexualmente transmissíveis - como gonorréia, sífilis, linfogranuloma venéreo - dá o diagnóstico de abuso sexual.
- gravidez e aborto - dá o diagnóstico de abuso sexual
- comportamento sexual precoce para a idade, como brincadeiras sexuais com os colegas, masturbação descontrolada e freqüente
- histórias de fugas ou de tentativas
- menino ou menina que permanecem sozinhos com adulto de comportamento de risco (violência, uso de álcool ou outras drogas)
MUITA ATENÇÃO NOS DIFERENCIAIS:
infecções vaginais (leucorréia = corrimento) - causadas por fungos ou outros germes não sexualmente transmissíveis, vindas de contaminação pelas fezes ou má higiene - são bastante comuns na primeira e segunda infância.
Para se afastar a possibilidade de doenças sexualmente transmissíveis o diagnóstico deve ser feito por meio de exame médico-laboratorial.
Lesões das que aparecem nos bebês (“assaduras”) ou até fissuras anais e possíveis sangramentos por obstipação crônica
Ferimentos em região genital pelas quedas em certos tipos de exercícios como ginástica olímpica, acidentes de bicicleta ou cavalo coma condição sine qua non que a história do acidente justifique o mecanismo do trauma e da lesão.
Sangramento vaginal ou anal em crianças pré-púberes:
- sangramentos vaginais provocados por distúrbios hormonais
- puberdade precoce, que vem acompanhada do surgimento dos outros caracteres sexuais secundários (crescimento de mamas, pilificação axilar e pubiana, modelamento do corpo e menstruação)
O QUE FAZER?
Sempre que houver suspeita de abuso ou agressão sexual:
- Manter a suspeita em sigilo até a sua comprovação - mesmo após esta, informar apenas as pessoas envolvidas na resolução do caso
- Proteja ao máximo a integridade psíquica e moral da criança e da família
- Submeter a criança ou o adolescente para exame médico que tem que ser COMPLETO e DEVIDAMENTE REGISTRADO NO PRONTUARIO.
- Evitar que as pessoas peçam à criança ou ao adolescente a descrição da agressão, pois isso só prolonga e aumenta seu sofrimento
- COMO MÉDICO, EM HIPÓTESE ALGUMA ACIONAR A POLÍCIA - ISTO É CRIME ETICO! - NÃO FAÇA ESSA BESTEIRA, POIS MESMO COM PROVAS, VOCÊ NÃO PODE QUEBRAR O SIGILO PROFISSIONAL;
- COMO MÉDICO, SE ALGUÉM JÁ ACIONOU A POLÍCIA, NÃO FAÇA NENHUMA AFIRMAÇÃO, MESMO QUE ESTÁ AMEAÇADO OU CONSTRANGIDO. NINGUÉM TEM O DIREITO DE SOLICITAR O DIAGNÓSTICO FORA DO JUIZ, ATRAVÉS DE SENTENÇA, VOCÊ NÃO CORRE RISCO DE SER PROCESSADO OU PRESO. Se alguém fizer isso, aquele vai pagar muito caro, pois é crime coagir um profissional de saúde no âmbito dasa funções dele. Você não pode ceder á nenhuma pressão e fornecer informações sigilosas, pois vai responder legalmente e ético se fizer esse erro.
- COMO MÉDICO - VOCÊ TEM A OBRIGAÇÃO DE ACIONAR SOMENTE O CONSELHO TUTELAR. Uma vez levantada a suspeita e comunicada para o representante do Conselho Tutelar eles têm o proprio protocolo, você não precisa mais se preocupar com o desfecho legal do caso.
- COMO MÉDICO, INTERNAR COMPULSORIAMENTE A CRIANÇA. NÃO LIBERAR PRA CASA EM HIPÓTESE ALGUMA! ATENÇÃO! perder um caso deste de vista é equivalente a uma condenação e abandono da criança. No meio familiar ela pode ser agredida, assassinada para queima de arquivo, coagida a mentir, além de correr o risco de sumir juunto com a familia ou até com o agressor.
- COMO MÉDICO, MARQUE TUDO QUE VOCÊ ACHOU NO EXAME CLINICO NO PRONTUARIO (INCLUSIVE OS ACHADOS DA ÁREA GENITAL) DA CRIANÇA/ADOLESCENTE, SEMPRE SOLICITANDO A PRESENÇA DE UMA TESTEMUNHA PROFISSIONAL (ENFERMEIRA, AUXILIAR) - NUNCA FAÇA ESSE EXAME SOZINHO. OS MOTIVOS SÃO OBVIOS.
- Ao marcar os achados no prontuario NUNCA faça especulações, nunca escreva palavras como "agressão", "machucados", "abuso", etc. Use exclusivamente a terminologia morfopatologica (edema, ferimento, equimose, lesão, dilaceração, corte, etc.)
O jeito CORRETO e seguro é descrever as lesões tipo: "inchaço dos grandes labios" ou "equimose na área pubiana" ou "himen com sinais de rompimento" e em hipotese alguma "inchaço provavelmente pela agressão da área genital", "himen com sinais de penetração", "equimose traumatica pubiana" ou "equimose de agressão sexual na região pubiana" pois você não tem como ter certeza que as lesões foram causadas por um mecanismo ou outro. Isto é da competência do MEDICO LEGISTA que é um profissional que NÃO PERTENCE ao Ministério da Saúde, mas sim ao Ministèrio da Justiça e tem muitas competências profissionais e de autoridade publica - justamente por esse motivo não é você, medico da rede que é obrigado a solicitar exame médico-legal - na maioria dos casos é o Conselho Tutelar que tem a responsabilidade de solicitar esse exame e também eles têm que orientar os tutores a abrir boletim de ocorrênca na delegacía.- As suas obrigações profissionais são, então 1) EXAMINAR e REGISTRAR SIGILOSAMENTE, 2) CUIDAR DA CRIANÇA, INTERNANDO-A PARA TRATAMENTO E ASSISTÊNCIA e 3) CONTATAR OS ORGÃOS DE PROTEÇÂO SOCIAL (de preferência Conselho Tutelar, se não é esse, então o assistente social da região ou qualquer funcionario publico encarregado com isso) e SÓ!!! PONTO FINAL!
NÃO vai chamar a Policia!
NÃO vai dar entrevistas!
NÃO vai pedir exame médico legal!
NÃO vai orientar abrir BO na Delegacia!
Essas são OBRIGAÇÕES do Serviço Social de Proteção acionado, baseadas na suspeita assinalada por você e é simplesmente o problema deles se não fizeram o dever definido pela lei.
4. NEGLIGÊNCIA
Pode se apresentar em variados níveis de gravidade, desde os “descuidos repetitivos até o abandono”. Cabe diferenciar se é uma situação transitória ou se vem acontecendo cronicamente.
DEFINIÇÃO: atos ou atitudes de omissão, de forma crônica, pelos pais ou responsáveis, em relação à higiene, nutrição, saúde, educação, proteção e atenção à criança ou ao adolescente. Em casos extremos, pode comprometer seriamente a integração da criança ou do adolescente na família e a sua própria sobrevivência física.
Apresenta vários níveis de gravidade, sendo o abandono o mais elevado.
Constitui a forma mais prevalente de abuso (mais da metade dos casos notificados aos serviços de proteção à criança) e está presente em todos os níveis socioculturais. Há duas formas distitntas:
- negligência psicossocial - toda a família está submetida aos padrões precários de atenção à saúde, à educação e à proteção - alguns sinais no relacionamento entre os responsáveis e seu filho podem indicar que está havendo negligência. indicando a necessidade de ajuda imediata a esta família.
- negligência intencional - tratamento desigual dado a uma das crianças ou adolescentes, ou a todos os dependentes, contrastando com a aparência e cuidados apresentados pelos responsáveis ou por outros membros da família
A síndrome de Münchausen por procuração caracteriza-se pela simulação ou criação, por um dos pais ou responsáveis (na maioria das vezes a mãe), de sinais e sintomas de várias doenças na criança geralmente menor de 5 anos. Sua real incidência é desconhecida. A síndrome se manifesta de três formas:
- mentira (fabricação de sinais e sintomas de doenças),
- simulação (falsificação de exames laboratoriais) ou
- indução (administração de medicamentos ou substâncias que causam sonolência ou convulsões).
São Sinais de Alerta para negligência:
- Desnutrição por falta de alimentação ou alimentação inadequada.
- Atraso de desenvolvimento psicomotor e ou linguagem
- Comportamento apático, alternando, algumas vezes, com extrema irritabilidade
- Balanço de cabeça ou de corpo quando sozinha ou com sono.
- Aspecto de má higiene corporal, contrastando com o aspecto dos pais.
- Roupas inadequadas ao clima ou desconfortáveis.
- Acompanhamento inadequado da saúde, com tratamentos inadequados ou interrompidos, calendário de vacinas em atraso.
- Acidentes freqüentes.
- Comparecimento irregular à escola, idade inadequada ( superior ) ao ano freqüentado.
- Ausência de acompanhamento ou preocupação dos responsáveis com o rendimento escolar.
- Faltas freqüentes à creche ou à escola; pais que não comparecem quando chamados pela direção.
- Dificuldade de aprendizagem.
- Despreocupação com os locais onde o filho passa seu tempo.
- Problemas de adaptação social.
ABORDAGEM DIANTE DA SUSPEITA DE MAUS-TRATOS
Na maioria das vezes definir e diagnosticar o que é e o que não é violência infantil é difícil.
A detecção de sinais de maus-tratos na infância e na adolescência é feita, na maioria dos casos, pelos profissionais de saúde, em especial o pediatra. A mesma tarefa cabe para profissionais ou voluntários que atuam em serviços comunitários, creches, escolas, serviços de saúde, hospitais, delegacias de polícia
Diante da suspeita ou comprovação dois pontos precisam ser cumpridos:
- os atendimentos necessários
- a formalização da denúncia
A anamnese, o processo de investigação e coleta de informações envolvendo os responsáveis e as possíveis vítimas são dados essenciais para o desfecho de cada caso em parte.
Para a avaliação do nível de gravidade da situação, quatro componentes devem ser cuidadosamente considerados: a vítima, a agressão, a família. e o agressor, classificando cada um deles em três níveis de gravidade:
- nível 1- leve
- nível 2 - moderado
- nível 3 – grave
É importante a atitude de respeito e não de culpabilização.
Após avaliação inicial, as medidas tomadas frente aos maus-tratos devem ser:
CURATIVAS: centradas na criança ou adolescente com priorização do bem-estar. A internação pode ser necessária para proporcionar tratamento adequado das lesões, realizar exames para diagnóstico diferencial, observar a dinâmica familiar, detectar risco de recorrência dos maus-tratos ou da vida.
Nas tentativas de suicídio ou traumas graves a internação é obrigatória.
A maioria dos casos pode ser acompanhada ambulatorialmente, contudo é importante que haja eleição de um responsável disponível para a equipe multiprofissional.
JURIDICAS: com notificação à Vara da Infância e da Juventude e ao Conselho Tutelar de Menores. A comunicação com a justiça deve ser ágil e estruturada, a fim de permitir que se decida quanto à destinação da criança ou adolescente, acompanhamento das vítimas e familiares, e penalização dos agressores.
PREVENTIVAS: centradas na família. Processo educacional contínuo envolvendo a família, a escola e a comunidade, com o objetivo de detectar e prevenir situações de risco, bem como acionar órgãos competentes. Isso demanda forte integração com o Poder Judiciário, com o Conselho Tutelar de Menores e com outros recursos comunitários.
Conforme o Estatuto da Criança e do Adolescente a identificação dos casos de violência infantil, por parte dos profissionais de saúde e de educação, deve ser obrigatoriamente notificada aos órgãos de proteção.
No entanto, com todo o concurso da unidades sanitarias e serviços sociais poucos responsáveis por esses atos são punidos, porque os atos de violência infantil são ignorados muitas vézes, por causa de:
- Falta de preparo profissional
- Desconhecimento sobre os procedimentos de notificação
- Desconhecimento das medidas necessárias e disponíveis
- Medo de represálias por parte dos familiares
- Medo de processos por parte dos familiares
- Envolvimento emocional com a família da criança vítimizada;
- Burocracia da emissão de laudos e realização de depoimentos;
- Estruturas de atendimento improprias
- Desconfiança nos serviços de proteção à criança;
- Influências culturais ou religiosas
Médicos, enfermeiros, auxiliares, assistentes sociais precisam debater com toda a atenção, sempre em equipe e sintetizando todos os dados disponíveis, observar os casos e compartilhar as decisões.
UM CASO “ETIQUETADO COMO DE MAUS-TRATOS” PODE NÃO PROCEDER, E CONCLUSÕES PRECIPITADAS PODEM LEVAR À DESESTRUTURAÇÃO COMPLETA DAS FAMÍLIAS
MISODOR, 01 de outubro de 2021
BIBLIOGRAFIA:
- PREFEITURA MUNICIPAL DE CURITIBA - REDE DE PROTEÇÃO À CRIANÇA E AO ADOLESCENTE EM SITUAÇÃO DE RISCO PARA A VIOLÊNCIA - VIOLÊNCIA NA INFÂNCIA E ADOLESCÊNCIA: Volume I - MANUAL DE ATENDIMENTO acessível no link, acessado dia 25 de setembro de 2021.
- Gilio AE, Grisi S, Bousso A, Paulis M. Urgências e emergências em pediatria geral: Hospital Universitário da Universidade de São Paulo. São Paulo: Atheneu; 2015. 754p.
- Violência contra a criança: indicadores dermatológicos e diagnósticos diferenciais* Child abuse: skin markers and differential diagnosis Roberta Marinho Falcão Gondim, Daniel Romero Muñoz, Valeria Petri - acessível no link, acessado dia 25 de setembro de 2021
- Sieben RG, Scotta MC, Limberger AS, Moura SK. Síndrome de Munchausen por procuração: relato de caso. Bol Cient Pediatr. 2016;05(2):66
- Lopes Neto AA. Bullying: comportamento agressivo entre estudantes. J Pediatr (Rio J). 2005;81:S164-72.
- Minayo MCS. Violência e saúde. Rio de Janeiro: FIOCRUZ, 2006
- SEI, Maíra Bonafé; OLIVEIRA, Sonia Aparecida Pires de; CABRERA, Catalina Camas e KODATO, Sérgio. Atenção psicossocial à mulher e criança vitimizada: uma experiência. Rev. SPAGESP [online]. 2003, vol.4, n.4 [citado 2021-10-01], pp. 77-82 . Disponível neste link acessado dia 01 10 2021 ISSN 1677-2970.
- AZEVEDO, M. A. & GUERRA, V. N. Infância e violência doméstica. São Paulo, Cortez, 1997
- SOCIEDADE BRASILEIRA DE PEDIATRIA,, Guia de atuação frente a maus-tratos na infância e adolescência, 2000. Rio de Janeiro: SBP, Claves Jorge Careli, ENSP, FIOCRUZ, Secretaria de Estado dos Direitos Humanos, Ministério da Justiça, 2000. 40p.
- Shaw KN, Bachur RG, editors. Fleisher & Ludwig's Textbook of Pediatric Emergency Medicine. 8th. Philadelphia (PA): Lippincott Williams & Wilkins; 2020.
- Silva LR, Solé D, Silva CAA, Constantino CF, Liberal EF, Lopez FA. Tratado de Pediatria. Sociedade Brasileira de Pediatria – 5ª Ed – Editora Manole – 2022.