A INFECÇÃO COM CORONAVIRUS COVID-19
SARS-COVID
"Co" significa corona, "vi" vem de vírus, e "d" representa "doença".
O número 19 indica o ano de sua aparição, 2019.
Em 31 de dezembro de 2019, a Organização Mundial da Saúde (OMS) recebeu o alerta de que diversas pessoas na cidade de Wuhan, província de Hubei, na China, apresentaram pneumonia cuja etiologia era desconhecida.
Em 7 de janeiro de 2020, as autoridades chinesas confirmaram a identificação de uma nova cepa de CoV que ainda não havia sido identificada em seres humanos.
Entre os dias 11 e 12 de janeiro de 2020, a China informou a OMS de que o surto estava associado a exposições em um único mercado de frutos do mar, na cidade de Wuhan, e compartilhou com os demais países a sequência genética do novo CoV.
Nos dias subsequentes, diversos países relataram casos confirmados de infecção pelo novo CoV, incluindo casos graves e óbitos.
COVID-19 é um vírus que ainda não havia se manifestado em humanos pertencente à família Coronaviridae, que tem causado uma infecção respiratória semelhante a um resfriado comum em humanos.
Os CoV são um grupo de vírus que podem infectar humanos e diversos hospedeiros, incluindo aves, como galinhas, perus e faisões, e mamíferos, como suínos, felinos, bovinos e morcegos
A maioria das pessoas se infecta com os coronavírus comuns ao longo da vida, sendo as crianças pequenas mais propensas a se infectarem.
Estão classificados na ordem Nidovirales, família Coronaviridae, e dividem-se em quatro gêneros:
- alphacoronavírus,
- betacoronavírus,
- gammacoronavírus
- deltacoronavírus.
Podem causar doenças respiratórias, entéricas, hepáticas e neurológicas.
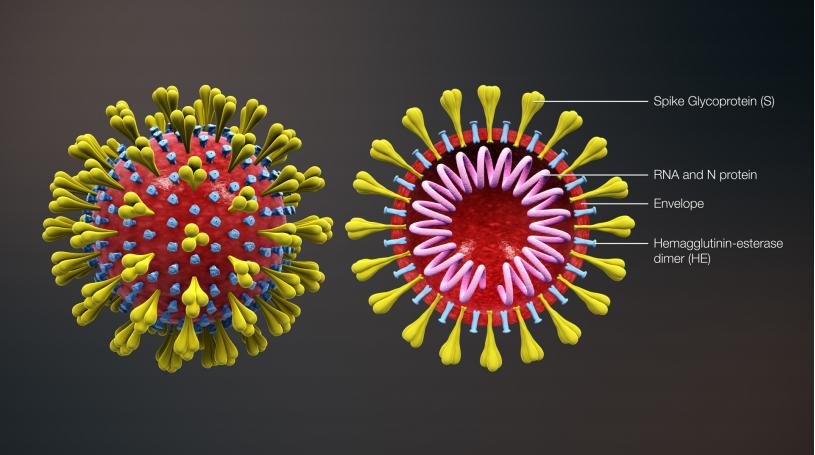
Os CoV possuem genoma grande, composto por RNA de fita simples, com polaridade positiva. Além disso, eles contêm um nucleocapsídeo helicoidal.
COVID-19 pertence ao gênero dos betacoronavírus.
O nome dos CoV se deve a espículas de glicoproteínas (estruturas proeminentes) que emergem do envelope e dão à partícula viral a aparência de uma coroa solar (corona em latim)
As principais propriedades ligadas à infectividade, virulência e variabilidade estão associadas a proteínas de envelope.
A penetração dos CoV nas células hospedeiras é facilitada pelas glicoproteínas Spike. A fusão do envelope viral com a membrana celular é rápida.
O domínio S2 da glicoproteína spike (S) do coronavírus (CoV) causador da Síndrome Respiratória Aguda Grave (SARS) é responsável diretamente pela fusão das membranas celular e viral. Peptídeos de fusão (FP), segmentos relativamente hidrofóbicos localizados na região N-terminal da subunidade S2, desempenham papel crucial neste processo.
Mutações, deleções e recombinações no gene Spike permitem a adaptação para novos tecidos e hospedeiros, possivelmente influenciando no cruzamento intra e interespécies
Embora muita informação tenha sido obtida nos últimos anos, muitos aspectos do mecanismo molecular de fusão de membranas mediadas por glicoproteínas virais ainda não estão totalmente compreendidos.
Especificamente, muitas questões concernentes à localização exata e à sequência dos peptídeos de fusão de coronavírus, assim como a estrutura, dinâmica e topologia dessas moléculas em bicamadas lipídicas ainda precisam ser respondidas.
TRANSMISSÃO
Sobre esse assunto é necessário sempre lembrar: grande potencial de transmissão entre espécies diferentes e rápida adaptação.
As transmissões para as pessoas e entre elas, como ocorreu com a SARS, a MERS, e agora com a COVID-2019 são consiedradas atipícas. O tamanho do genoma e as elevadas taxas de mutação e recombinação
SARS-CoV foi transmitido de civetas (gatos da cidade) para humanos na China, em 2002
MERS-CoV de camelos dromedários para humanos na Arábia Saudita, em 2012
Quanto o COVID-19 na China:
- é comprovado que houve transmissão de animais para humanos - uma grande quantidade de pacientes com COVID-19 em Wuhan, na China, teve ligação com um mercado de animais vivos e frutos do mar
- é comprovado que houve transmissão de pessoa para pessoa: foram confirmados casos de pacientes com COVID-19 que, supostamente, não tiveram exposição á esse mercado de animais
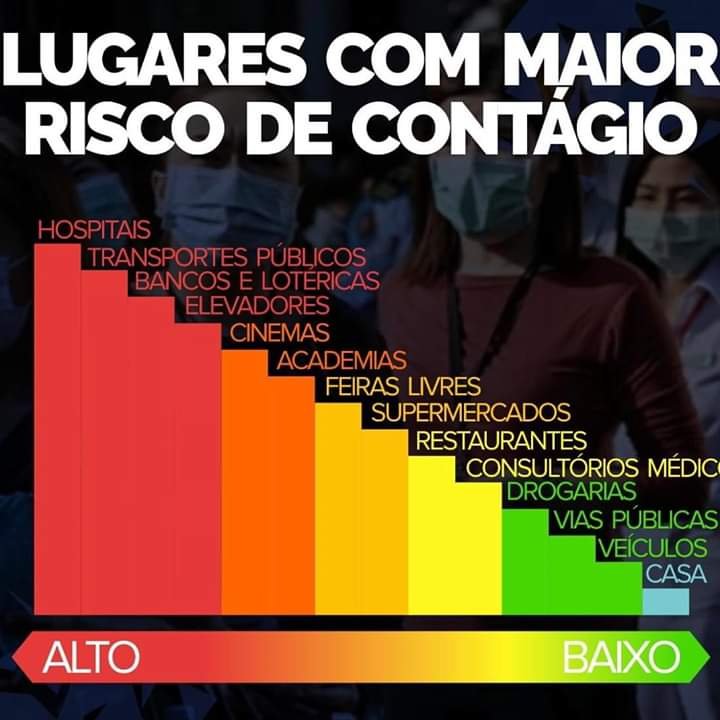
De forma geral, a transmissão dos CoV costuma ocorrer pelo ar ou por contato com pessoas infectadas, por meio de gotículas de saliva e catarro, (espirro e tosse) e pelo toque ou aperto de mão, contato com objetos ou superfícies contaminadas, seguido de contato com a boca, nariz ou olhos
INCUBAÇÃO: Estima-se que o período de incubação do COVID-19 possa chegar a 14 dias, mas isso é baseado numa extrapolação sobre os dados que existem sobre SARS-CoV e do MERS-CoV,
TRANSMISIBILIDADE: Sete dias após o início dos sintomas o COVID-19 começa a ser transmitido por pessoas infectadas. Há serios motivos de se suspeitar que a transmissão pode começar antes da apresentação de sinais e sintomas significativos.
SUSCEPTIBILIDADE E IMUNIDADE:
A suscetibilidade é geral.
Não é possível afirmar que:
- a infecção em humanos que não foram a óbito irá gerar imunidade contra novas infecções
- essa imunidade irá durar por toda a vida
QUADRO CLÍNICO
MUITA ATENÇÃO COMO ABORDA UM CASO DESSE!
a) FORMA CLINICA BENIGNA
Os sinais e sintomas clínicos do COVID-19 são semelhantes a um resfriado comum.
Sintomas clínicos do COVID-19 são principalmente respiratórios:
- febre.............................................80%
- tosse.............................................80%
- dificuldade para respirar...............30%
b) FORMA CLINICA GRAVE:
Acomete: idosos, crianças, pessoas com doenças crônicas ou imunodeprimidas. Eles são mais vulneráveis aos vírus respiratórios.
- infecção do trato respiratório inferior, como pneumonia
- síndrome respiratória aguda grave
- insuficiência renal
- óbito
- linfopenia (em 63% dos casos),
- dor muscular (em cerca de 11% dos casos),
- além de mal-estar,
- rinorreia,
- confusão,
- dor de garganta,
- dor no peito,
- aumento das secreções respiratórias,
- náuseas,
- vômitos
- diarreia (de forma rara)
QUANDO DECLARAMOS UM CASO COMO SUSPEITO?
Um dos casos descritos abaixo pode ser considerado SUSPEITO para infecção com COVID-19:
A. criança de 8 anos apresentando febre, sintoma respiratório (tosse, rinorreia) o pai, assintomatico, voltou dos Estados Unidos 3 dias antes de surgimento dos sintomas
B. idoso com febre, cefaleia intensa, petéquias, linfopenia, náusea e vômitos, dor abdominal, recentemente externado do hospital
C. jovem de 18 anos, assintomatico encontros frequentes com a namorada que é considerada caso suspeito para a COVID-19
D. motorista, apresentando febre, viajou no mesmo caminhão com colega caso confirmado de COVID-19 em laboratório, uma semana atrás
E. taxista de 38 anos, completamente assintomatico, alarmado porque levou do aeroporto um cliente que apresentava tosse e afirmou que estava voltando de RomaÉ recomendável questionar em todos os casos o histórico de viagem para o exterior ou contato próximo com pessoas que tenham viajado para o exterior e registrar essas informações no prontuário do paciente para eventual investigação epidemiológica
Em caso de suspeita de infecção pelo novo COVID-19, o paciente tem que ir para pronto-atendimento com o descritivo dos sintomas observados, contribuindo com a salvaguarda da saúde da população.
Febre pode não estar presente em alguns casos, como por exemplo, em pacientes jovens, idosos, imunossuprimidos ou que em algumas situações podem ter utilizado medicamento antitérmico. Nestas situações, a avaliação clínica deve ser levada em consideração e a decisão deve ser registrada na ficha de notificação.
Transmissão local: confirmação laboratorial de transmissão do COVID-19 entre pessoas com vínculo epidemiológico comprovado. Os casos que ocorrerem entre familiares próximos ou profissionais de saúde de forma limitada não serão considerados transmissão local. As áreas com transmissão local geralmente são atualizadas e disponibilizadas permanente pelas autoridades sanitárias.
O contato próximo é definido como: estar a aproximadamente 2 metros de um paciente com suspeita de COVID-19, dentro da mesma sala ou área de atendimento, por um período prolongado, sem uso de equipamento de proteção individual (EPI).
O contato próximo pode incluir cuidar, morar, visitar ou compartilhar uma área ou sala de espera de assistência médica ou ainda nos casos de contato direto com fluidos corporais, enquanto não estiver usando o equipamento de proteção individual recomendado.
DIAGNÓSTICO
O diagnóstico da COVID-19 pode ser dividido em clínico, laboratorial e diferencial.
Geralmente o quadro clínico assemelha-se com síndrome gripal, porém, ao contrário do observado nos casos de influenza, a febre aumenta e persiste por mais de três a quatro dias.
LABORATORIO
Alguns indicadores de inflamação e status imunológico podem ajudar a avaliar o progresso clínico ou alertar tendências graves e críticas da infecção com COVID-19. Entre os abaixo enumerados, NÃO é um fator de risco potencial para um prognóstico ruim:
A. o dimero D elevado
B. número total baixo de linfócitos no início da doença
C. número progressivamente reduzido de linfócitos do sangue periférico
D. nível de proteína C reativa rápido e significativamente elevado
E. aumento dos níveis de expressão de IL-6 e IL-10O diagnóstico laboratorial da COVID-19 é realizado por meio de exames de biologia molecular que detectem o RNA viral do COVID-19 em secreções respiratórias:.
1) Detecção de ácido nucleico COVID-19
O teste de ácido nucleico (PCR) é o método preferido para diagnosticar a infecção por COVID-19. O pico de proliferação viral aparece 3 a 5 dias após o início da doença
Os tipos de amostras incluem:
- amostras das vias aéreas superiores (secreções faríngeas, secreções nasais)
- amostras das vias aéreas inferiores (escarro, secreções das vias aéreas, líquido de lavagem broncoalveolar), têm uma alta taxa positiva de ácidos nucléicos e devem ser coletadas preferencialmente.
- sangue
- fezes
- urina
- secreções conjuntivais
2) Isolamento e Cultura do Vírus
Seria uma técnica difícil, deve ser realizada em um laboratório com nível 3 de biossegurança.
O laboratório de nível de Biossegurança 3, ou de contenção, destina-se ao trabalho com agentes de risco biológico da classe 3, ou seja, com microrganismos que acarretam elevado risco individual e baixo risco para a comunidade. É aplicável para laboratórios clínicos, de diagnóstico, ensino e pesquisa ou de produção onde o trabalho com agentes exóticos possa causar doenças sérias ou potencialmente fatais como resultado de exposição por inalação. A equipe profissional deve possuir treinamento específico no manejo de agentes patogênicos, potencialmente letais, devendo ser supervisionados por profissional altamente capacitado e que possua vasta experiência com estes agentes. Esse nível de contenção exige a intensificação dos programas de boas práticas laboratoriais e de segurança, além da existência obrigatória de dispositivos de segurança e do uso, igualmente obrigatório, de cabine de segurança biológica. Os trabalhadores devem usar roupas de proteção específicas para esta área e equipamentos de proteção individual.
Utilizam se cepas de células Vero-E6 para cultura de vírus. O efeito citopático (CPE) é observado após 96 horas.
3) Detecção de Anticorpo Sérico
Anticorpos específicos são produzidos após a infecção por COVID-19.
- imunocromatografia coloidal de ouro
- ELISA
- imunoensaio de quimioluminescência
O IgM específico positivo (detectável 10 dias após o início dos sintomas) ou anticorpos específicos IgG (detectável 12 dias após o início dos sintomas) têm títulos 4 vezes mais altos na fase de recuperação do que na fase aguda e podem ser usados como critérios de diagnóstico para pacientes suspeitos com detecção negativa de ácido nucleico.
A carga viral diminui gradualmente com o aumento dos níveis séricos de anticorpos.
4) Detecção de indicadores de resposta inflamatória
- proteína C reativa (níveis significativamente aumentados de proteína C reativa podem indicar uma possibilidade de infecção secundária)
- procalcitonina (na maioria dos casos há nível normal de procalcitonina)
- ferritina
- dímero D - significativamente elevados em casos graves, o que é um fator de risco potencial para um prognóstico ruim
- leucócitos totais - o número total baixo de linfócitos no início da doença ou número progressivamente reduzido de linfócitos do sangue periférico geralmente apresentam um prognóstico ruim
- IL-4, IL-6, IL-10, TNF-a, INF-Y (monitoramento de IL-6 e IL10 é útil para avaliar o risco de progressão para uma condição grave)
5) Detecção de infecções bacterianas ou fúngicas secundárias.
Infecções secundárias bacterianas ou fúngicas são os eventos que menos precisamos em caso de pacientes graves e em estado crítico.
Ou seja, ainda no local da infecção devem ser coletadas amostras qualificadas (escarro, aspirados traqueais, líquido de lavagem broncoalveolar) para testar crescimento de bactérias ou fungos (isto é, coletadas para cultura mesmo!).
Hemocultura oportuna deve ser realizada em pacientes com febre alta.
Hemoculturas coletadas de veias ou cateteres venosos periféricos são necessárias em caso de suspeita de infecções secundarias.
6) Segurança em Laboratório
- A proteção pessoal proteção de laboratório do BSL-3 para coleta de amostras do trato respiratório, detecção de ácido nucleico e operações de cultura viral.
- A proteção pessoal de acordo com o requisito de proteção BSL-2 deve ser realizada para produtos bioquímicos, testes imunológicos e outros exames laboratoriais de rotina.
- As amostras devem ser transportadas em tanques e caixas de transporte especiais que atendam aos requisitos de biossegurança.
- Os resíduos laboratórios devem ser estritamente autoclavados.
IMAGISTICA
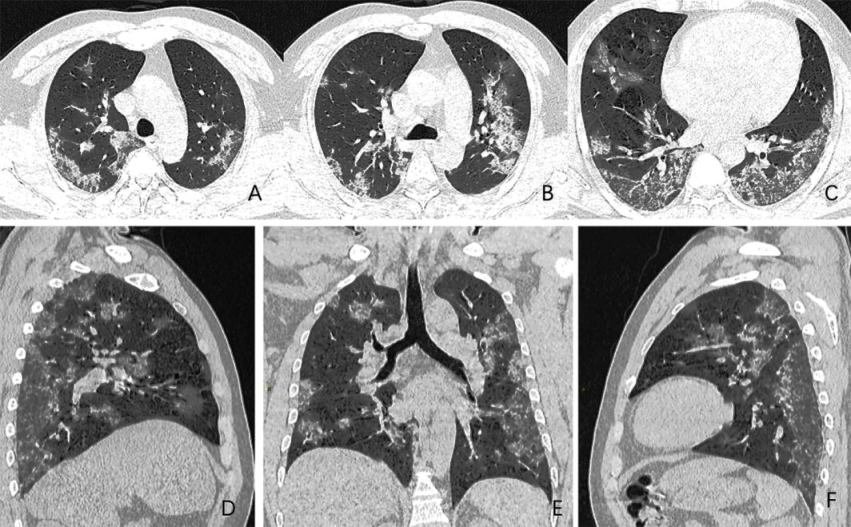
O estágio inicial de COVID-19 frequentemente se apresenta no exame de tomografia de tórax com aspecto de:
A. opacidades em vidro fosco localizadas na periferia do pulmão, na área subpleural e em ambos lobos inferiores na TC de tórax
B. bronquiectasias, espessamento das paredes brônquicas, formação de tampões mucosos, comprometimento de gerações de divisões brônquicas e padrão de atenuação em mosaico
C. grandes volumes pulmonares e marcas peri-hilares grosseiras bilaterais, derrame pleural
D. volumes pulmonares e opacidades granulares difusas, semelhantes em aparência aos casos de deficiência de surfactante
E. radiotransparências assimétricas não ramificadas semelhantes a bolhas, no interior do pulmãoImagens do tórax são de grande valor no diagnóstico de COVID-19, na monitorização da eficácia terapêutica e na avaliação da alta do paciente.
Tomografia computadorizada de alta resolução (TCAR) é altamente preferível - comumente é feita no dia da admissão:
- se o ideal terapêutico não for atingido, pode ser refeita após 2 ou 3 dias
- se os sintomas estão estáveis ou melhoraram após o tratamento pode ser revista após 5 a 7 dias
Radiografia de torax:
- portátil é útil para pacientes gravemente doentes que não podem se locomover
- portátil diariamente é recomendada para pacientes criticamente doentes
É de notoriedade o fato que o Rx do paciente com COVID-19 é - na maioria dos casos - perfeitamente normal ou pelo menos atipico.
Na TC de tórax, no entanto, o estágio inicial de COVID-19 frequentemente se apresenta com
- sombras multifocais irregulares
- opacidades em vidro fosco localizadas na periferia do pulmão, na área subpleural e em ambos lobos inferiores
- eixo longo da lesão paralelo à pleura.
- espessamento dos septos interlobulares
- espessamento intersticial intralobular
- reticulação subpleural conhecida como padrão “pavimentação em mosaico”
Aspecto raramente encontrado: lesões locais solitárias, ou lesão nodular/em sombra + mudanças em vidro fosco em sua periferia.
PACIENTES QUE APRESENTAM MANIFESTAÇÕES PULMONARES TÍPICAS NA TC DEVEM SER ISOLADOS E DEVEM REALIZAR TESTES CONTÍNUOS PARA ÁCIDOS NUCLEICOS, MESMO SE O TESTE DE ÁCIDO NUCLEICO PARA COVID-19 FOR INICIALMENTE NEGATIVO.
O QUE A GENTE ESPERA DAQUI PRA FRENTE?
Em 7-10 dias a evolução é para alargamento e aumento da densidade das lesões comparadas a imagens anteriores, e consolidações com sinal do broncograma aéreo.
Em caso de envolvimento multilobular, especialmente aqueles com lesões expansivas devem ser observados para exacerbação da doença.
Consolidação ainda mais expandida aparece em casos graves. A densidade do pulmão aumenta a opacidade, virando o que a gente chama de “pulmão branco”. Isso não é muito bom...
Em caso de resolução as opacidades em vidro fosco podem ser totalmente absorvidas.
Broncoscopia
A broncoscopia flexível é versátil, fácil de usar e bem tolerada em pacientes COVID-19 em ventilação mecânica. Nossa experiência indica que os espécimes do trato respiratório inferior são mais prováveis de serem positivos para SAR-CoV-2 do que do trato respiratório superior.
Suas aplicações incluem:
- coleta de espécimes respiratórias do trato respiratório inferior para COVID-19 ou outros patógenos, para escolha de antimicrobianos apropriados
- escarro,
- aspirado endotraqueal,
- lavado broncoalveolar
- estabelecimento de via aérea artificial; guia intubação traqueal ou traqueostomia percutânea
- localizar eventual sítio de sangramento, cessar a hemoptise:
- tratamento a laser
- injeção local de salina fria
- epinefrina
- vasopressina
- fibrina
- remover escarro ou coágulos
- administrar drogas como a infusão de alfa-interferon e N-acetilcisteína
- visualizar extensa hiperemia da mucosa brônquica, edema, secreções mucoides no lúmen e escarro ‘gelatinoso’
DIAGNÓSTICO E CLASSIFICAÇÃO CLÍNICA DE COVID-19
REGRA DE OURO: DIAGNÓSTICO, TRATAMENTO E ISOLAMENTO PRECOCE
QUESTÃO NO 1: como fazer a identificação precoce de pacientes que podem evoluir para quadros graves e críticos?
RESPOSTA: Monitorizando se for possivel, dinamicamente:
- as imagens pulmonares,
- o índice de oxigenação
- os níveis de citocinas
O padrão ouro para o diagnóstico de COVID-19 é o resultado positivo de ácido nucleico para COVID-19.
Seguem abaixo essa curta videoaula:
CASOS SUSPEITOS COM MANIFESTAÇÕES CARACTERÍSTICAS NAS IMAGENS DE TC PODEM SER TRATADOS COMO CASO CONFIRMADO
MESMO SE O TESTE DE ÁCIDO NUCLEICO FOR NEGATIVO
PORQUE?
PORQUE A POSSIBILIDADE DE FALSOS NEGATIVOS NA DETECÇÃO DE ÁCIDO NUCLEICO É BEM ALTA.Isolamento e testes contínuos de múltiplas amostras devem ser realizados nesses casos.O diagnóstico, tratamento e isolamento precoce devem ser realizados sempre que possível.
Os critérios diagnósticos seguem protocolos para o diagnóstico e tratamento do COVID-2019.
CLASSIFICAÇÃO CLINICA:
- Casos leves: Os sintomas clínicos são leves e não apresentam manifestações pneumônicas aos exames radiológicos;
- Casos moderados: Pacientes apresentam sintomas do trato respiratório e febre, com manifestações de pneumonia ao exame de imagem;
- Casos graves: Adultos que preencham qualquer um dos seguintes critérios: frequência respiratória ≧ 30 IRPM; Saturação O2 ≦ 93% em repouso; PaO2/FiO2 ≦ 300 mmhg. Pacientes com mais de 50% de progressão de lesões pulmonares em imagem entre 24 e 48 horas devem ser tratados como casos graves.
- Casos críticos: Se qualquer um desses critérios: ocorrência de falência respiratória necessitando de ventilação mecânica; presença de choque; outras falências orgânicas que requerem monitorização e tratamento em UTI. Podem ser subdivididos nos estágios de acordo com o índice de saturação e resposta do sistema respiratório:
- Estágio inicial: índice de oxigenação entre 100 e 150 mmHg; complacência do sistema respiratório ≧ 30 mL/cmH2O; ausência de outras falências orgânicas que não pulmonar. Apresenta grande chance de recuperação com tratamento à base de antivirais, anti-tempestade citocínica e de suporte.
- Estágio intermediário: índice de oxigenação entre 60 e 100 mmHg; complacência do sistema respiratório entre 15 e 30 mL/cmH2O; Pode apresentar complicações por outras disfunções orgânicas leves a moderadas.
- Estágio terminal: índice de oxigenação ≦ 60 mmHg; complacência do sistema respiratório ≦ 15 mL/cmH2O; Consolidações difusas de ambos pulmões que requerem o uso de oxigenação por membrana extracorpórea (ECMO) ou falência de outros órgãos vitais. Risco de mortalidade aumentado.
ATENDIMENTO E TRATAMENTO
NIVEL DE ATENÇÃO PRIMARIA:
GARANTA A DISPONIBILIDADE E O USO DE EPI PARA USUÁRIOS E PROFISSIONAIS!
DISPONIBILIZAÇÃO, FÁCIL ACESSO E USO CORRETO DE MÁSCARAS CIRÚRGICAS PARA OS USUÁRIOS E DE EPI PARA OS PROFISSIONAIS DE SAÚDE
Aos Usuários:
- Oferecer máscaras cirúrgicas e álcool 70% para todos os Usuários Sintomáticos Respiratórios (USR) ao entrarem na Unidade Básica de Saúde (UBS), independente de histórico de viagem ou suspeita de COVID-19.
- Orientar quanto ao uso correto da máscara cirúrgica e higienização frequente das mãos com água e sabonete líquido ou com álcool 70%.
- Orientar os pacientes e os acompanhantes sobre a etiqueta respiratória.
Aos médicos, aos enfermeiros e aos técnicos de enfermagem, durante a assistência à saúde de casos suspeitos ou confirmados:
- Óculos de proteção ou protetor facial;
- Máscara cirúrgica (máscaras N95, PFF2, ou equivalente, ao realizar procedimentos geradores de aerossóis como, por exemplo: intubação ou aspiração traqueal, ventilação não invasiva, ressuscitação cardiopulmonar, ventilação manual antes da intubação, coletas de amostras nasotraqueais)
- Gorro ou Turbante descartáveis;
- Avental/capote impermeável;
- Luvas de procedimento;
- Sapatos fechados.
- Evitar tocar nos olhos, no nariz e na boca.
- Higienizar frequentemente as mãos com água e sabonete líquido ou com álcool
Aos administrativos, aos agentes comunitários de saúde ou aos outros profissionais que farão a escuta dos usuários na recepção com distância mínima de dois metros:
○ Máscara cirúrgica.
○ Higienizar frequentemente as mãos com água e sabonete líquido ou com álcool 70%, conforme medidas de biossegurança preconizadas.
Aos profissionais de apoio em serviço de saúde (profissionais de limpeza, nutrição, manutenção etc):
○ Óculos de proteção ou protetor facial;
○ Máscara cirúrgica;
○ Avental impermeável;
○ Luvas de procedimento;
○ Higienizar frequentemente as mãos com água e sabonete líquido ou com álcool 70%, conforme medidas de biossegurança preconizadas.
Aos cirurgiões-dentistas e aos técnicos de saúde bucal:
○ Manter as rotinas de biossegurança padrão, exceto para o atendimento de USR ou que envolvam procedimentos que gerem aerossóis, em que se deve utilizar a máscara N95 ou PFF2
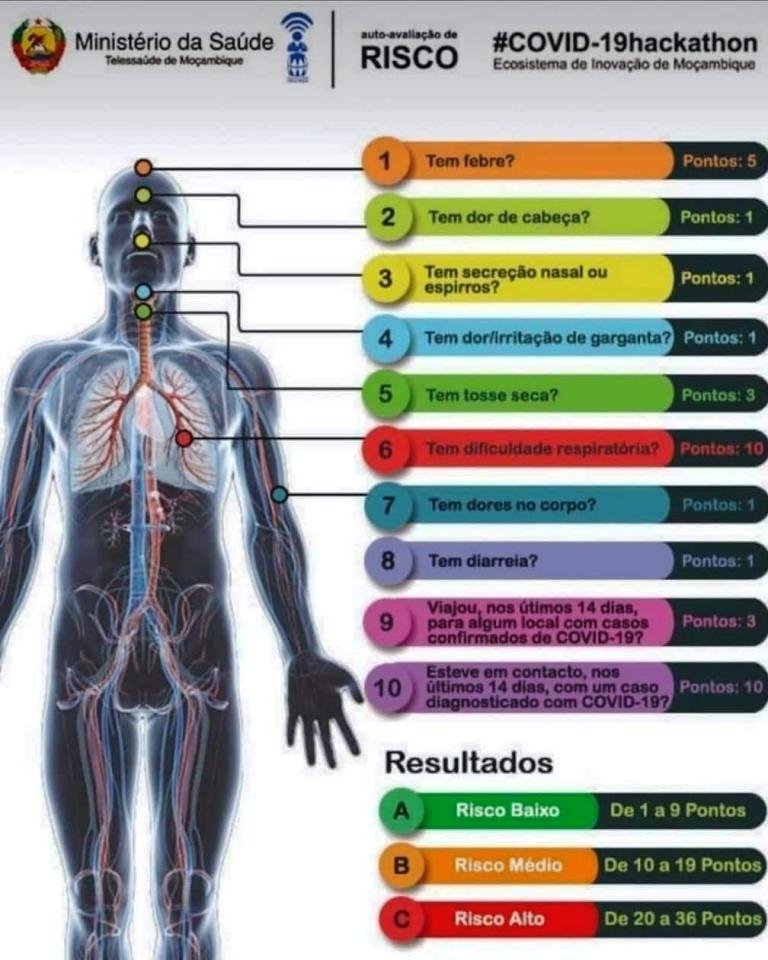
1) AVALIE OS CASOS - ATENTE-SE AOS SINAIS DE ALERTA, CLASSIFIQUE O RISCO E ESTRATIFIQUE A GRAVIDADE DA SÍNDROME GRIPAL
● Utilize a abordagem sindrômica para Síndrome Gripal (SG): indivíduo com febre, mesmo que referida, acompanhada de tosse ou dor de garganta e início dos sintomas nos últimos 07 dias, caracteriza o quadro clínico inicial da COVID-19.
● Identifique sinais de gravidade (dificuldade para respirar, falta de ar em repouso ou quando caminha, FR ≥ 30, SaO2 < 95%, confuso ou agitado) ou fatores de risco de complicação (HAS e DM descompensada, entre outros), registre adequadamente no prontuário do paciente.
● Se sinais de gravidade: institua medidas de suporte (oxigênio via cânula nasal 1-2 L/min) e contate o SAMU. Enquanto aguarda o SAMU, mantenha paciente isolado na sala que está sendo atendido. Reforce o uso da máscara no transporte. Pelo plano de contingência, o transporte também poderá ser realizado por transporte sanitário (NARP) ou Corpo de Bombeiros.
2) NOTIFIQUE A VIGILÂNCIA EPIDEMIOLÓGICA DA DIRAPS DE SUA REGIÃO DE SAÚDE!
3) APÓS O ATENDIMENTO:
● Após o atendimento institua medidas de desinfecção terminal (limpar todas as superfícies). com álcool 70%; lavar chão, teto e paredes com água e sabão).
● Para registro no Prontuário eletrônico ESUS-AB, use o código CID10: B34.2 – Infecção por coronavírus de localização não especificada. Nas atualizações do prontuário eletrônico, será disponibilizado o código de emergência U07.1, criado para classificação no CID 10. Na classificação por CIAP, pode-se utilizar o CIAP-2 R74 (Infecção Aguda de Aparelho Respiratório Superior).
● Não há medicamento específico para o tratamento do COVID-19; nenhum medicamento deve ser usado para tratamento de pacientes com COVID-19 até que tenhamos evidência científica de sua eficácia e segurança. Indica-se o uso de Oseltamivir para todos os casos de síndrome gripal que tenham situações de risco para complicações.
Alguns medicamentos, como o corticoide, já demonstraram que podem piorar a evolução de outras viroses respiratórias, como na gripe.
● Singularize o plano de cuidados em caso de usuários vulneráveis
4) INDIQUE O ISOLAMENTO DOMICILIAR E ESTABELEÇA O MONITORAMENTO CLÍNICO:
● Casos suspeitos ou confirmados para COVID-19 que não necessitem de hospitalização, o médico assistente deverá indicar isolamento domiciliar a depender da avaliação clínica do paciente, bem como das pessoas que residam no mesmo endereço , ainda que estejam assintomáticas, devendo permanecer em isolamento 7 pelo período máximo de 14 (quatorze) dias.
● Os pacientes que são candidatos a receberem os cuidados em domicílio incluem, mas não se limitam a:
○ Pacientes com doença leve e sem condições crônicas subjacentes - como doenças pulmonares ou cardíacas, insuficiência renal ou condições imunocomprometidas que colocam o paciente em maior risco de desenvolver complicações, em que a hospitalização pode não ser necessária, a menos que haja risco de deterioração rápida do quadro clínico.
○ Aqueles que são sintomáticos, mas não precisam mais de hospitalização.
○ Casos de recusa à hospitalização.
○ Nos casos em que o atendimento hospitalar não está disponível ou é inseguro (por exemplo, rede hospitalar não consegue mais atender à demanda).
○ Ambiente doméstico do paciente avaliado como seguro e adequado para a prestação de cuidados, em que o paciente e a família são capazes de aderir às medidas recomendadas durante o isolamento domiciliar (por exemplo, higiene das mãos, etiqueta respiratória, limpeza ambiental, limitações de locomoção ao redor ou dentro de casa) e capaz de garantir a segurança doméstica (por exemplo, ingestão acidental, incêndio com uso de produtos à base de álcool).
● Os contatos domiciliares de paciente com Síndrome gripal confirmada também deverão realizar isolamento domiciliar por 14 dias seguindo as condutas descritas. Caso seja necessário, os contatos deverão receber atestado médico pelo período dos 14 dias, com o CID 10 - Z20.9 - Contato com exposição a doença transmissível não especificada. O médico deverá fornecer atestado mesmo para as pessoas do domicilio que não estiverem presentes na consulta da pessoa com sintomas.
● Para emissão dos atestados médicos é dever da pessoa sintomática informar ao profissional médico o nome completo das demais pessoas que residam no mesmo endereço, sujeitando-se à responsabilização civil e criminal pela omissão de fato ou prestação de informações falsas. Para as pessoas assintomáticas que residem com a pessoa sintomática será possível a emissão de novo atestado médico de isolamento caso venham a manifestar os sintomas respiratórios ou tenham resultado laboratorial positivo para o SARSCOV-2.
● A prescrição médica de isolamento deverá ser acompanhada dos seguintes documentos assinados pela pessoa sintomática:
○ Termo de Consentimento Livre e Esclarecido (Anexo VI), de que trata o § 4o do art. 3 da Portaria no 356/GM/MS, de 11 de março de 2020
○ Termo de Declaração (Anexo VI), contendo a relação das pessoas que residam ou trabalhem no mesmo endereço, nos termos do Anexo.
● Caso o contato inicie com sintomas e seja confirmada Síndrome gripal, deverão ser iniciadas as precauções de isolamento para o paciente, o caso notificado e o período de 14 dias deve ser reiniciado. Contudo, o período de isolamento das demais pessoas do domicílio é mantido. Ou seja, contatos que se mantenham assintomáticos por 14 dias não reiniciam seu isolamento, mesmo que outra pessoa da casa inicie com sintomas durante o período.
● O acesso em domicílio deve ser restrito aos trabalhadores da saúde envolvidos no acompanhamento do caso.
● Oriente sobre controle de infecção, prevenção de transmissão para contatos e sinais de alerta para possíveis complicações e para o retorno unidade de saúde em caso de piora dos sintomas. A presença de qualquer sinal de alerta deverá determinar retorno e hospitalização imediata do paciente.
● É, ainda, necessária avaliação de cada caso, considerando se o ambiente residencial é adequado e se o paciente é capaz de seguir as medidas de precaução recomendadas pela equipe de saúde responsável pelo atendimento.
● O retorno ao domicílio deve ser feito por transporte sanitário ou CBMDF e realizada orientação para contactantes. O acompanhamento da evolução do caso se dará pela APS.
● Tranquilize, oriente que a maioria das pessoas tem sintomas leves e se recuperam sem tratamento. Os idosos e pessoas com problemas de saúde crônicos descompensados têm maior risco de doenças grave. Casos em crianças são raros.
● Oriente que o COVID-19 pode ser transmitido com contato próximo ao paciente (1-2 metros) e ao tocar superfícies ou objetos contaminados. O vírus pode entrar no corpo quando se toca o nariz, boca e olhos.
● Imprima e entregue o TCLE e a Notificação de Isolamento, bem como o informativo sobre “Cuidados domésticos no isolamento domiciliar de casos suspeitos” (Anexo VIII).
● Realize o monitoramento clínico a cada 48h, preferencialmente por meio telefônico, ou presencial de acordo com a necessidade clínica e/ou social, conforme normativas vigentes e o registro no “Quadro para o Acompanhamento de Pacientes com Suspeita de COVID-19”. Todos os membros da casa devem ser considerados contactantes e também deverão ser acompanhados.
NIVEL HOSPITALAR
TRATAMENTO ANTIVIRAL
Ainda não existe evidência de drogas antivirais efetivas contra COVID-19.
No entanto, há algumas antivirais que, utilizados precocemente, podem reduzir a incidência de casos graves e críticos. Uso simultâneo de três ou mais drogas antivirais não é recomendado.
Os tratamentos devem ser encerrados se os testes de ácidos nucleicos de escarro forem negativos por mais de 3 tentativas.
- REGIME TERAPÊUTICO BASICO: Lopinavir/Ritonavir (2 cápsulas, VO 12/12h) combinada com Arbidol (200 mg, VO 12/12h) ------> tempo médio para negativar o teste de ácidos nucleicos virais 12 dias
- REGIME TERAPÊUTICO ALTERNATIVO: Para pacientes intolerantes ao esquema básico Darunavir/Cobicistat (1 cápsula por dia) ou favipiravir (1600 mg inicialmente, seguido de 600 mg 8/8h)
- Se o regimento básico não for efetivo, Fosfato de Cloroquina pode ser usado em adultos de 18-65 anos (peso ≧ 50 Kg: 500 mg 12/12h; peso < 50 Kg: 500 mg 12/12h nos primeiros dois dias, 500 mg por dia nos próximos 5 dias). Não deve durar mais de 7 dias.
Realizar ECG antes do início da droga e acompanhar durante toda a internação o intervalo QT, pois a cloroquina pode aumentar esse intervalo, especialmente se ulizada com outras drogas que prolongam o QT. A suspensão se dará por avaliação clínica individualizada.
Na presença de insuficiência renal ou insuficiência hepáca graves, reduzir a dose de cloroquina para 50%.
- Nebulização com interferon (ambiente com sistema de contenção por pressão negativa), pela possibilidade de aerossolização das partículas virais
Representando o Instituto Nacional de Alergias e Doenças Infecciosas dos EUA (Niaid, na sigla em inglês), o médico Anthony Fauci, um dos nomes mais importantes da resposta americana ao novo coronavírus, anunciou em 29 de abril de 2020 que testes com o antiviral remdesivir mostraram que o medicamento tem um potencial "certeiro" para tratar a covid-19.
Em um estudo conduzido pelo Niaid com a participação de 1.063 pessoas ao redor do mundo, foi constatado que o remdesivir diminuiu a duração dos sintomas da covid-19 de 15 para 11 dias. Os resultados completos do estudo americano não foram publicados ainda.
O remdesivir foi originalmente desenvolvido para tratar o vírus ebola. É um antiviral que funciona atacando uma enzima de que o vírus precisa para se replicar dentro das células.
"Os dados mostram que o remdesivir tem um efeito certeiro, significativo e positivo na diminuição do tempo de recuperação", anunciou Fauci e assessora a Casa Branca em assuntos de saúde desde a gestão Ronald Reagan.
O médico comemorou afirmando que os resultados "abrem as portas para o fato de que agora existe a capacidade de tratar" pacientes.
TRATAMENTO ANTI-CHOQUE E ANTI-HIPOXEMIA
Durante a progressão de estágio grave para crítico, os pacientes podem desenvolver choque pela:
- hipoxemia grave
- cascata de citocinas
- infecções graves
- desordens de perfusão tissular
- disfunção orgânica múltipla
O tratamento visa à remoção dos estímulos desencadeantes e recuperação do estado de hidratação.
Pode diminuir de forma efetiva os mediadores e cascatas de citocinas, prevenindo também a incidência de choque, hipoxemia e síndrome de angústia respiratória o sistema de suporte:
- corticoides
- fígado artificial
- hemodiálise
CORTICOIDES
O uso de corticosteróides por curto prazo deve ser considerado em todo paciente com pneumonia grave por COVID-19 o mais cedo possível.
Estão indicados nos seguintes casos:
- Casos críticos ou graves
- Febre alta persistente (maior que 39ºC)
- TC com achado de vidro fosco ou com mais de 30% de área pulmonar afetada
- TC demonstrando progressão rápida (mais de 50% de área em menos de 48 horas de história)
- Casos com dosagem de IL-6 maior que 5 ULN
O uso de glicocorticoides no tratamento de infecção respiratória com coronavírus é necessário:
A. em alta dosagem para inibir a cascata de citocinas e prevenir a progressão da pneumonia grave
B. febre alta persistente (maior que 39 ºC)
C. qualquer paciente cujo TC tem achado de nódulos e exsudação irregular
D. paciente asmático conhecido, em uso de broncodilatador antes da infecção
E. toda criança abaixo de 2 anos ou adulto acima de 60 anosCuidado com seus efeitos adversos e complicações! Evitem alta dosagem de glicocorticóides!
A dose inicial de metilprednisolona é de 0,75-1,5 mg/kg IV diariamente (aproximadamente 40 mg uma ou duas vezes ao dia).
No entanto, uma dosagem de 40 mg de 12/12h pode ser considerada em pacientes com temperatura em queda ou pacientes com redução significante de citocinas em uso da medicação. Até a dose de 40-80 mg de 12/12h pode ser usada em casos críticos.
Devem ser monitoradas a temperatura e saturação, com rotina sanguínea, PCR, citocinas, perfil bioquímico e TC de tórax a cada 2 a 3 dias conforme necessidade.
A dosagem de metilprednisolona deve ser dividida pela metade a cada 3-5 dias se: apresentar melhora da condição clínica, normalização de temperatura ou reabsorção das lesões pulmonares. Com a redução da dose intravenosa para 20 mg por dia, deve ser trocada pela via oral.
O tempo de terapia não está definido, alguns especialistas sugeriram cessar o uso de corticosteróides com a melhora quase completa do paciente.
FIGADO ARTIFICIAL:
Tratamento com fígado artificial é para a supressão da cascata de citocinas
O sistema de suporte com fígado artificial é utilizado para:
- realizar a troca de plasma
- absorção e filtração de mediadores inflamatórios
- endotoxinas
- substâncias metabólicas lesivas de peso molecular baixo ou médio.
- prover albumina sérica
- fatores de coagulação
- balancear o volume de fluidos
- eletrólitos
- ácidos-bases
Assim, auxiliaremos na função de vários órgãos como o fígado e rins, aumentando o sucesso no tratamento e reduzindo a mortalidade nos pacientes graves. Suas indicações são as citadas abaixo, sendo o paciente elegível aquele que cumpre as duas primeiras simultâneamente ou a terceira:
- Indicadores inflamatórios séricos (como IL-6) com níveis aumentados ≧5 ULN, ou com taxa de aumento superior a 1 por dia
- Área pulmonar acometida com mais de 10% de progressão diária em radiografia ou TC
- Tratamento com fígado artificial é necessário para o tratamento de doenças prévias
Pacientes que têm os critérios (1) + (2) preenchem a indicação, ou se possuir o critério (3).
Deve se evitar a realização da ALSS nas seguintes situações:
- Distúrbio hemorrágico
- Coagulação intravascular disseminada;
- Intolerantes (alérgicos) a componentes sanguíneos ou a drogas usadas durante o processo terapêutico, como plasma, heparina ou protamina;
- Acidente vascular cerebral
- Lesão cerebral grave;
- Insuficiência cardíaca crônica, classe funcional ≥ III;
- Hipotensão não controlada e choque;
- Arritmia grave.
OXIGENIOTERAPIA
COVID-19 causa obviamente, diminuição da função respiratória, e, em seguida, hipoxemia.
Em casos graves, é necessário suplementar o O2:
- corrigir hipoxemia
- amenizar a lesão orgânica secundária
- amenizar a angústia respiratória
MONITORE PERMANENTEMENTE A OXIGENAÇÃO!
A evolução desta doença não é brincadeira. Simplesmente, os pacientes podem não possuir diminuição da função respiratória no início e, de repente, manifestar rápida deterioração da oxigenação. Isto significa: monitorização contínua da saturação de oxigênio antes e durante a oxigenoterapia.
OXIGENE O MAIS RÁPIDO POSSÍVEL!
Para pacientes com desconforto respiratório, não enrole! Não esquece que alguns pacientes graves com relação PaO2/FiO2 < 300 não apresentam desconforto respiratório.
RESPEITE A META!!!
O objetivo da oxigenoterapia é manter a saturação de oxigênio (SpO2) entre:
- 93%-96% em pacientes sem doença pulmonar crônica
- 88%-92% em paciente com insuficiência respiratória tipo II
- entre 92%-95% em pacientes com quedas frequentes da SpO2 inferior a 85% durante as atividades diárias
CONTROLE DA OXIGENIOTERAPIA
Para a definição da hipoxemia é fortemente sugerido adotar o índice de oxigenação PaO2/FiO2 (um indicador sensível da oxigenação recomendado no consenso de Berlin para adultos) para o quantificar o grau de hipoxemia e classificar a severidade da SDRA em pacientes em ventilação mecânica invasiva.
O ponto de corte desse parâmetro é 300 mmHg.
Em pacientes infectados com COVID-19 e com sinais de progressão da doença e PaO2/FiO2 < 300 mmHg a estabilização e controle da FiO2 é muito importante. O tratamento preferido é a oxigenoterapia controlada. Recomenda-se o uso de cateter nasal de alto fluxo. Sobre esse tipo de tratamento é CORRETA a assertiva:
A. o uso é mandatório em qualquer paciente que necessita de internação, mesmo não havendo desconforto respiratório
B. é obrigatório que o paciente use máscara cirúrgica durante o tratamento
C. o fluxo de oxigênio tem que ser sempre o mais alto possível, até 60 litros por minuto
D. não pode ser usado mais de 24 horas
E. é a tecnica mais utilizada para estabilização dos pacientes idosos (> 60 anos) com comorbidades ou PaO2/FiO2 < 200Ou seja, (pacientes devem usar máscara cirúrgica durante o tratamento com CNAF) em caso de:
- SpO2 < 93%;
- PaO2/FiO2 < 300 mmHg (1 mmHg = 0,133 kPa);
- frequência respiratória > 25 ipm;
- notável progressão do acometimento pulmonar ao exame de imagem
REGRAS BASICAS DE USO CNAF:
Em caso de pacientes sem falta de ar começar com baixos níveis.
Aumentar progressivamente até 40-60 L/min quando PaO2/FiO2 estiver entre 200-300 mmHg até o nível aonde os pacientes não sintam dificuldade para respirar ou falta de ar
Pacientes com desconforto respiratório precisam se beneficiar já de fluxo inicial de 60 L/min que deve ser imediatamente oferecido, sem muita enrolação
Dependendo da progressão da doença, das condições sistêmicas do paciente e das complicações é possível ser necessária a intubação. Pacientes idosos (> 60 anos) com comorbidades ou PaO2/FiO2 < 200 mmHg devem ser internados na UTI (UCI).
No entanto, antes da tomada de decisão, a condição clínica dos pacientes deve ser avaliada cautelosamente.
Quando que a intubação é imperativa?
- índice de oxigenação menor que 150 mmHg,
- agravamento do desconforto respiratório após 1-2 horas de suplementação de oxigênio de alto fluxo (60 L/min) e CNAF com alta concentração de oxigênio (> 60%)
- disfunção de múltiplos órgãos após 1-2 horas de suplementação de oxigênio de alto fluxo (60 L / min) e CNAF com alta concentração de oxigênio (> 60%)
VENTILAÇÃO MECÂNICA
a) NÃO-INVASIVA
Por curto período de tempo (< 2 horas) pode ser utilizada, com a reserva que a monitorização cautelosa deve ser feita se o paciente infectado com COVID-19 tem, também, insuficiência cardíaca esquerda aguda, doença pulmonar obstrutiva crônica ou imunocomprometimento.
Recomenda-se a VNI com um circuito duplo.
Se não for possível aplicar com circuitro duplo e tem somente com um único tubo um filtro viral deve ser instalado entre a máscara e a válvula expiratória.
Ao aplicar a VNI com Máscaras adequadas devem ser escolhidas para reduzir o risco de propagação do vírus por vazamento de ar.
Foi questionado por um tempo a oportunidade de se utilizar a ventilação mecânica não-invasiva se houvesse falha com o CNAF.
A conclusão foi que não é altamente recomendada quando há falha no tratamento com CNAF. Foi até relatado que alguns pacientes graves progridem para SDRA rapidamente
RAZÕES:
- causa insuflação excessiva
- pode causar distensão gástrica e intolerância
- risco de aspiração e piora da lesão pulmonar é considerável
Se houver piora do desconforto respiratório ou se a relação PaO2/FiO2 não pode ser avaliada a intubação deve ser realizada o mais cedo possível. CUIDADO! Deve-se lembrar que alguns pacientes graves com relação PaO2/FiO2 < 300 não apresentam desconforto respiratório.
b) INVASIVA
Durante a ventilação mecânica dos pacientes com SDRA grave com etiologia viral COVID-19:
A. a técnica de recrutamento alveolar tende a ser recomendada rotineiramente
B. há risco de lesão pulmonar, motivo por qual é importante avaliar a necessidade desse recurso
C. recomenda-se muita cautela na retirada da intubação, adiando-se a manobra em 5 até 10 dias, até ter a garantia que o paciente consegue manter sozinho o ritmo e o fluxo respiratório
D. por conta da perda elevada dos líquidos no terceiro espaço há necessidade de oferecer uma carga hídrica duas ou três vezes maior que a dose usualmente utilizada
E. sempre é necessária e benéfica a associação da antibioticoterapia para a prevenção de infecção bacteriana secundáriaPrincípios da ventilação mecânica invasiva em pacientes críticos:
- avaliar a necessidade de ventilação e oxigenação
- avaliar o risco de lesão pulmonar relacionada à ventilação mecânica
- não usar um volume grande se perceber que a complacência pulmonar é reduzida
- o volume corrente para 4-8 ml/kg
- quanto menor a complacência pulmonar, menor deve ser o volume corrente
- PEEP de acordo com o protocolo de SDRA
- Frequência respiratória: 18-25 ipm
- Hipercapnia moderada é permitida
- sedação, analgesia ou relaxante muscular
Aplicar os principios de ventilação mercânica com recrutamento alveolar?
Bem, vamos dizer assim - recrutamento alveolar melhora a distribuição heterogênea das lesões em pacientes com SDRA.
No entanto, pode resultar em graves complicações respiratórias e circulatórias e portanto, não é recomendada rotineiramente.
A avaliação da expansibilidade pulmonar deve ser realizada antes da aplicação.
c) TECNICA DE VENTILAÇÃO EM PRONAÇÃO
A maioria dos pacientes graves com COVID-19 responde bem à pronação, por período superior a 16 horas por vez, com uma rápida melhora da oxigenação e da mecânica pulmonar. A técnicapode ser considerada várias vezes por dia, dependendo dos efeitos e tolerância.
Indicações:
- estratégia de rotina para pacientes com PaO2/FiO2 < 150 mmHg
- estratégia de rotina para com pacientes com manifestações de imagem características
Se o indice de oxigenação (PaO2/FiO2) for superior a 150 mm Hg por mais de 4 horas na posição supina pode ser interrompida.
Somente indica-se em pacientes entubados?
NÃO E OBRIGATORIO!
Pode-se tentar a posição prona em pacientes acordados que não foram intubados se for constatado prejuízo na oxigenação e presença de consolidação em zonas pulmonares dependentes da gravidade.
Neste caso é recomendado um período de pelo menos 4 horas de cada vez.
DESMAME DA VENTILAÇÃO
Os sedativos são reduzidos e descontinuados antes do despertar quando a relação PaO2/FiO2 do paciente é maior que 150 mmHg.
A retirada da intubação deve ser realizada o mais cedo possível, se permitido.
Catéter nasal de alto fluxo ou ventilação não invasiva podem ser usados para suporte respiratório sequencial após a retirada.Segue o video abaixo:
PREVENÇÃO DA REGURGITAÇÃO E ASPIRAÇÃO
Isso pode sempre evitar uma catastrofe. Presume a avaliação rotineira do volume residual gástrico e a função gastrointestinal
Recomenda-se que a nutrição enteral apropriada seja administrada o mais cedo possível.
Precisamente, trata-se de alimentação nasoenteral e descompressão nasogástrica contínua.
Se não houver contraindicação, recomenda-se elevação da cabeceira a 30°.
GERENCIAMENTO DE FLUIDOS
Carga hídrica excessiva piora a hipoxemia em pacientes com COVID-19.
Para reduzir o extravasamento de líquido para o espaço pulmonar e melhorar a oxigenação, a quantidade de líquido deve ser rigorosamente controlada garantindo a perfusão do paciente.
MISODOR, 01 DE ABRIL DE 2020
BIBLIOGRAFIA:
- Conselho Regional de Farmácia do Estado de São Paulo. Departamento de Apoio Técnico e Educação Permanente. Manual de Orientação ao Farmacêutico: COVID-19. / Conselho Regional de Farmácia do Estado de São Paulo. – São Paulo: Conselho Regional de Farmácia do Estado de São Paulo, 2020.
- Estrutura e função dos peptídeos de fusão da glicoproteína spike do SARS-CoV - Pesquisador responsável: Antonio José da Costa Filho, Beneficiário: Luís Guilherme Mansor Basso - Faculdade de Filosofia, Ciências e Letras de Ribeirão Preto (FFCLRP). Universidade de São Paulo (USP). Ribeirão Preto , SP, Brasil
- Manual sobre Prevenção e Tratamento Covid-19 - The First Affiliated Hospital, Escola de Medicina da Universidade de Zhejiang Informações Compiladas de Acordo com a Experiência Clínica TRADUÇÃO LIVRE PARA O PORTUGUÊS BRASILEIRO – TODOS OS DIREITOS RESERVADOS AOS AUTORES DA PUBLICAÇÃO ORIGINAL
- Severe Acute Respiratory Disease in a Huanan Seafood Market Worker: Images of an Early Casualty Lijuan Qian, Jie Yu, and Heshui Shi Radiology: Cardiothoracic Imaging 2020 2:1
- SOCIEDADE BRASILEIRA DE PEDIATRIA DEPARTAMENTO CIENTÍFICO DE INFECTOLOGIA Orientações a Respeito da Infecção pelo SARS-CoV-2 (conhecida como COVID-19) em Crianças - Departamento Científico de Infectologia Presidente: Marco Aurélio Palazzi Sáfadi Secretária: Cristina de Oliveira Rodrigues (Relatora) Membros do Conselho Científico: Aroldo Prohmann de Carvalho (Relator), Analíria Moraes Pimentel, Eitan Naaman Berezin, Euzanete Coser, Maria Ângela Wanderley Rocha, Silvia Regina Marques (Relatora)
- Nota Técnica COAPS/SAIS/SES COVID-19 Nº 01/2020 - Versão 2 27/03/2020 Apoio Clínico e Organizacional na Abordagem do Paciente com Suspeita de Doença pelo Coronavírus (Covid-19) na Atenção Primária à Saúde da Secretaria de Estado de Saúde do Distrito Federal – SES/DF
- Ministério da Saúde Secretaria de Ciência, Tecnologia, Inovação e Insumos Estratégicos em Saúde Departamento de Assistência Farmacêuca e Insumos Estratégicos NOTA INFORMATIVA Nº 5/2020-DAF/SCTIE/MS 1. ASSUNTO 1.1. Uso da Cloroquina como terapia adjuvante no tratamento de formas graves do COVID-19.
- Progressos e perspectivas na síndrome do desconforto respiratório agudo em pediatria: Alexandre Tellechea Rotta , Jefferson Pedro Piva, Cinara Andreolio , Werther Brunow de Carvalho, Pedro Celiny Ramos Garcia, acessivel no endereço eletrônico http://www.scielo.br/pdf/rbti/v27n3/0103-507X-rbti-20150035.pdf, hoje, 31 de março de 2020
Todos os direitos reservados. 2026.
O site misodor.com está online desde 04 de novembro de 2008
O nome, o logo e o site misodor são propriedade declarada do webmaster
Qualquer conteudo deste site pode ser integralmente ou parcialmente reproduzido, com a condição da menção da fonte.